Medicinsk ekspert af artiklen
Nye publikationer
Skizofreni
Sidst revideret: 04.07.2025

Alt iLive-indhold gennemgås medie eller kontrolleres for at sikre så meget faktuel nøjagtighed som muligt.
Vi har strenge sourcing retningslinjer og kun link til velrenommerede medie websteder, akademiske forskningsinstitutioner og, når det er muligt, medicinsk peer reviewed undersøgelser. Bemærk at tallene inden for parentes ([1], [2] osv.) Er klikbare links til disse undersøgelser.
Hvis du mener, at noget af vores indhold er unøjagtigt, forældet eller på anden måde tvivlsomt, skal du vælge det og trykke på Ctrl + Enter.
Skizofreni er en alvorlig og kronisk psykisk lidelse, der påvirker en persons tænkning, følelser og adfærd. Personer med skizofreni kan opleve en række symptomer, herunder auditive hallucinationer ( hørehallucinationer ), delirium (usammenhængende eller meningsløs tænkning), forvirring om tid og sted og kognitiv svækkelse. Lidelsen begynder normalt i den tidlige voksenalder, ofte i ungdomsårene eller den unge voksenalder.
De vigtigste karakteristika ved skizofreni omfatter:
- Positive symptomer: Disse symptomer omfatter auditive og visuelle hallucinationer, delirium (forvirrede tanker og tale), vrangforestillinger (overbevisninger, der ikke er baseret på virkeligheden) og tankeforstyrrelser.
- Negative symptomer: Negative symptomer omfatter apati, social tilbagetrækning, anedoni (manglende evne til at opleve nydelse), apraksi (nedsat evne til at udføre daglige opgaver) og taleversvaghed.
- Desorganisering: Desorganisering involverer forringelser i evnen til at opretholde en logisk tankesekvens og normal social og erhvervsmæssig funktion.
- Kognitive symptomer: Disse er forstyrrelser i kognitive funktioner såsom hukommelse, opmærksomhed og planlægning.
Årsagerne til skizofreni er endnu ikke fuldt ud forstået eller undersøgt, men det menes, at de kan omfatte genetiske faktorer, neurokemiske ubalancer i hjernen og miljømæssige faktorer såsom stress, stoffer og tidlig barndomseksponering.
Behandling af skizofreni involverer en kombination af medicin (psykofarmakoterapi) og psykosociale interventioner (psykoterapi, rehabilitering og støtte). Målet med behandlingen er at reducere symptomer, forbedre livskvaliteten og håndtere sygdommen. Tidlig opdagelse og behandling kan bidrage til at reducere virkningerne af skizofreni og forbedre prognosen.
Epidemiologi
Den globale aldersstandardiserede prævalens af skizofreni i 2016 blev estimeret til at være 0,28% (95% UI: 0,24-0,31), hvilket viser, at skizofreni debuterer i ungdomsårene og ung voksenalder, med en prævalens, der topper omkring 40-årsalderen og falder i ældre aldersgrupper. Der blev ikke observeret kønsforskelle i prævalens.[ 4 ]
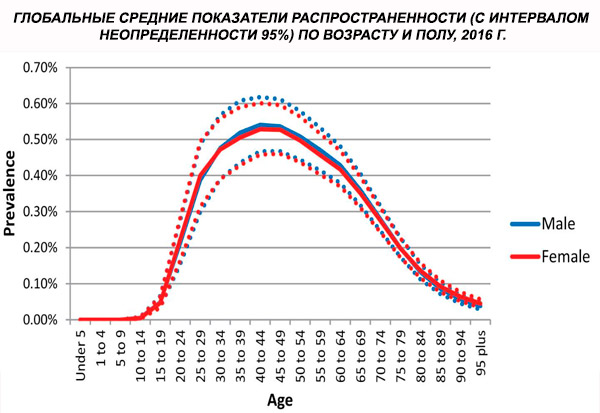
På verdensplan steg prævalensen af tilfælde fra 13,1 (95 % KI: 11,6-14,8) millioner i 1990 til 20,9 (95 % KI: 18,5-23,4) millioner tilfælde i 2016. Aldersgruppen 25-54 år.
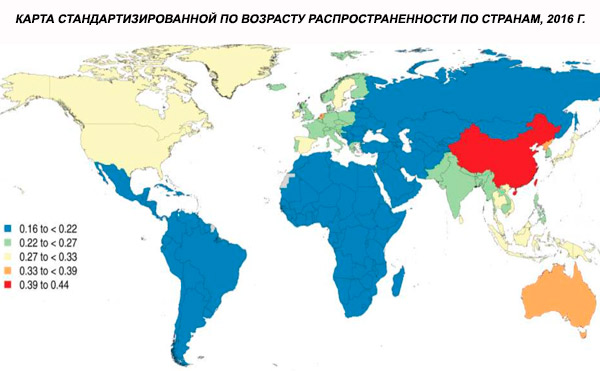
På verdensplan er prævalensen af skizofreni omkring 1%. Forekomsten er ensartet blandt mænd og kvinder og er relativt konstant på tværs af kulturer. Prævalensen er højere blandt lavere socioøkonomiske klasser i byer, muligvis på grund af de invaliderende virkninger af arbejdsløshed og fattigdom. Tilsvarende kan den højere prævalens blandt ensomme mennesker afspejle sygdommens eller forløbernes effekt på social funktion. Den gennemsnitlige debutalder er omkring 18 år for mænd og 25 år for kvinder. Skizofreni debuterer sjældent i barndommen, men kan forekomme i den tidlige ungdomsår og slutningen af voksenalderen (undertiden kaldet parafreni).
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
Risikofaktorer
Fremkomsten af psykofarmaka og moderne, højfølsomme neurokemiske metoder gjorde det muligt at etablere en forbindelse mellem centralnervesystemets funktion og psykiske lidelser. Forskning i psykofarmakas virkningsmekanismer har muliggjort en række hypoteser om visse neurotransmitteres rolle i patogenesen af psykose og skizofreni. Hypoteserne antydede involvering af dopamin, noradrenalin, serotonin, acetylcholin, glutamat, adskillige peptid-neuromodulatorer og/eller deres receptorer i patogenesen af disse lidelser. Dopaminhypotesen om skizofreni har været dominerende i mere end et kvart århundrede.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Dopamin
Psykostimulerende midler, herunder kokain, amfetamin og methylphenidat, aktiverer hjernens dopaminerge system. Misbrug af dem kan forårsage paranoid psykose, der minder om de positive symptomer på skizofreni. Hos patienter med skizofreni kan psykostimulerende midler fremkalde en forværring af psykosen. Omvendt er der stærke beviser for, at virkningen af typiske neuroleptika er forbundet med blokaden af dopaminreceptorer. For det første kan de fleste typiske neuroleptika forårsage ekstrapyramidale bivirkninger, som kan udvikle sig med døden af dopaminerge neuroner (som for eksempel ved Parkinsons sygdom). For det andet har receptorbindingsstudier afsløret en sammenhæng mellem den kliniske effekt af typiske neuroleptika og deres affinitet for dopamin D2-receptorer. Desuden viste det sig, at neuroleptikas antipsykotiske aktivitet ikke afhænger af deres interaktion med andre receptorer: muskariniske, alfa-adrenerge, histamin eller serotonin. Alt dette giver grundlag for at antage, at symptomerne på skizofreni er forårsaget af overdreven stimulering af dopaminreceptorer, formodentlig i hjernens kortiko-limbiske områder. [ 21 ]
Det svage punkt ved dopaminhypotesen om skizofreni er imidlertid, at effekten på dopaminreceptorer primært påvirker positive symptomer og har ringe effekt på negative symptomer og kognitive forstyrrelser. Derudover var det ikke muligt at fastslå en primær defekt i dopaminerg transmission ved skizofreni, da forskerne opnåede forskellige resultater ved funktionel vurdering af det dopaminerge system. Resultaterne af bestemmelsen af niveauet af dopamin og dets metabolitter i blod, urin og cerebrospinalvæske var ufyldestgørende på grund af den store mængde af disse biologiske miljøer, hvilket udlignede mulige ændringer forbundet med begrænset dysfunktion af det dopaminerge system ved skizofreni.
Stigningen i antallet af dopaminreceptorer i nucleus caudatus ved skizofreni kan også betragtes som en bekræftelse af dopaminhypotesen, men fortolkningen af disse ændringer er vanskelig, og de er muligvis ikke så meget en årsag som en konsekvens af sygdommen. [ 22 ] En mere informativ tilgang til vurdering af det dopaminerge systems tilstand er baseret på brugen af ligander, der selektivt interagerer med D2-receptorer og giver os mulighed for at bestemme deres bindingskapacitet. Ved at sammenligne antallet af besatte receptorer før og efter lægemiddeladministration er det muligt at estimere forholdet mellem dopaminfrigivelse og genoptagelse. To nylige undersøgelser, der anvendte positronemissionstomografi (PET), baseret på denne teknik, gav det første direkte bevis for sandheden af den hyperdopaminerge teori om skizofreni. [ 23 ], [ 24 ]
Måling af dopamin og dets metabolitter i hjernevæv ved obduktion kan også være vigtigt. Da celler imidlertid opløses efter døden, er de sande dopaminkoncentrationer i vævet ofte vanskelige at bestemme. Desuden kan administration af antipsykotiske lægemidler også påvirke resultaterne af obduktionsbiokemiske undersøgelser. Trods disse metodologiske begrænsninger har obduktionsundersøgelser afsløret neurokemiske forskelle i hjernen hos patienter med skizofreni og kontrolpersoner. For eksempel har obduktion af hjernen hos patienter med skizofreni afsløret forhøjede dopaminkoncentrationer i venstre amygdala (en del af det limbiske system). Dette fund er blevet bekræftet i flere undersøgelser og er usandsynligt, at det er en artefakt (da ændringerne er lateraliserede). Øgede postsynaptiske dopaminreceptorer er også blevet rapporteret i hjernen hos patienter med skizofreni, der ikke har modtaget antipsykotisk behandling. Disse data bekræfter, at det øgede antal receptorer ikke er en konsekvens af lægemiddelbehandling. Derudover er der tegn på en stigning i antallet af dopamin D4-receptorer i visse områder af hjernen, uanset om patienten tog neuroleptika eller ej.
Dopaminhypotesen kan imidlertid ikke forklare udviklingen af abuliske og anhedoniske manifestationer af skizofreni. Som allerede nævnt synes komplekset af negative symptomer at være relativt uafhængigt af positive symptomer. Det er interessant, at dopaminreceptoragonister kan påvirke negative symptomer positivt, mens receptorantagonister fremmer deres udvikling hos mennesker og modellerer dem i forsøgsdyr. Selvom forhøjede dopaminniveauer i den anterior cingulære cortex og andre limbiske strukturer delvist kan forårsage positive psykotiske symptomer, kan negative symptomer være en konsekvens af nedsat aktivitet i det dopaminerge system i den præfrontale cortex. Måske er det derfor, det er vanskeligt at skabe et antipsykotisk lægemiddel, der samtidig ville korrigere dopaminerg hyperfunktion i nogle områder af hjernen og deres hypofunktion i andre.
 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Glutamatergisk hypotese om udvikling af skizofreni
Glutamat er den vigtigste excitatoriske neurotransmitter i hjernen. Interessen for dens mulige rolle i patogenesen af skizofreni er opstået fra data om N-MemuA-D-acuapmame (NMDA) receptorkomplekset, den vigtigste undertype af glutamatreceptorer. Nylige undersøgelser af interaktionerne mellem de glutamaterge, dopaminerge og GABAerge systemer i hjernen har vist, at phencyclidin, når det administreres akut og kronisk, er et psykotomimetikum, der ikke-kompetitivt blokerer NMDA-receptor-ionkanalen. Akut administration af phencyclidin producerer effekter, der ligner de positive, negative og kognitive symptomer på skizofreni. Derudover bekræfter rapporter om langvarig forværring af psykose hos patienter med skizofreni phencyclidins psykotomimetiske egenskaber. Langvarig administration af phencyclidin inducerer en tilstand af dopaminerg underskud i den præfrontale cortex, hvilket kan være ansvarlig for udviklingen af negative symptomer. Derudover svækker både phencyclidin og dets analog ketamin den glutamaterge transmission. Observationer af skizofrenilignende symptomer hos phencyclidin-misbrugere bekræftes af studier på raske frivillige, hos hvem ketamin inducerede forbigående, milde positive, negative og kognitive symptomer, der er karakteristiske for skizofreni. Ligesom phencyclidin inducerede ketamin forvrængning af opfattelsen. Således forårsager glutamatergisk mangel de samme symptomer som i den hyperdopaminerge tilstand, som ligner manifestationerne af skizofreni. Glutamaterge neuroner er i stand til at undertrykke aktiviteten af dopaminerge neuroner via NMDA-receptorer (direkte eller via GABAerge neuroner), hvilket kan forklare forbindelsen mellem det glutamaterge system og dopaminteorien om skizofreni. Disse data understøtter hypotesen om at forbinde skizofreni med insufficiens af glutamaterge systemer. Følgelig kan forbindelser, der aktiverer NMDA-receptorkomplekset, være effektive ved skizofreni. [ 32 ], [ 33 ]
Vanskeligheden ved at udvikle lægemidler, der stimulerer det glutamaterge system, er, at overdreven glutamaterg aktivitet har en neurotoksisk effekt. Aktivering af NMDA-receptorkomplekset via dets glycinsted af glycin selv eller D-cycloserin er dog blevet rapporteret at lindre negative symptomer hos patienter med skizofreni, hvilket er et glimrende eksempel på en mulig praktisk anvendelse af den glutamaterge hypotese.
Den glutamaterge hypotese repræsenterer et stort gennembrud i studiet af biokemiske forstyrrelser ved skizofreni. Indtil for nylig var neurokemiske studier af skizofreni begrænset til at studere virkningsmekanismerne for neuroleptika, som blev udviklet empirisk. Med væksten i viden om hjernens neuronale organisation og neurotransmitternes egenskaber blev det muligt først at udvikle en patofysiologisk teori og derefter skabe nye lægemidler på dens grundlag. De forskellige hypoteser om skizofreniens oprindelse, der eksisterer i dag, giver os håb om, at udviklingen af nye lægemidler i fremtiden vil gå hurtigere.
Andre neurotransmitter- og neuromodulatoriske hypoteser for udvikling af skizofreni
Den rige serotonerge innervation af den frontale cortex og det limbiske system, hjernens serotonerge systemers evne til at modulere aktiviteten af dopaminerge neuroner og deltage i reguleringen af en bred vifte af komplekse funktioner har ført en række forskere til at konkludere, at serotonin spiller en vigtig rolle i patogenesen af skizofreni. Af særlig interesse er hypotesen om, at overskydende serotonin kan forårsage både positive og negative symptomer. [ 34 ] Denne teori er i overensstemmelse med clozapins og andre nye generationers neuroleptika, der blokerer serotoninreceptorer, evne til at undertrykke positive symptomer hos kronisk syge patienter, der er resistente over for typiske neuroleptika. En række undersøgelser har dog sat spørgsmålstegn ved serotoninreceptorantagonisters evne til at reducere negative symptomer forbundet med psykose, depression eller bivirkninger af farmakoterapi. Disse lægemidler er ikke officielt godkendt som behandling af de primære negative symptomer, der danner den underliggende defekt i skizofreni. Imidlertid har ideen om, at serotoninreceptorantagonister (især 5-HT2a) kan være effektive, spillet en vigtig rolle i udviklingen af nye generationers neuroleptika. Fordelen ved kombinerede D2/5-HT2-receptorantagonister er sandsynligvis en lavere forekomst af ekstrapyramidale bivirkninger end en højere antipsykotisk aktivitet. Da dette dog forbedrer compliance (patienters villighed til at samarbejde), er behandlingen mere effektiv.
Der er også hypoteser om betydningen af dysfunktion i de noradrenerge systemer ved skizofreni. Det antages, at anhedoni er en af de mest karakteristiske manifestationer af skizofreni, som består i manglende evne til at modtage tilfredsstillelse og opleve nydelse, og andre underskudssymptomer kan være forbundet med dysfunktion i det noradrenerge forstærkningssystem. Resultaterne af biokemiske og farmakologiske undersøgelser, der tester denne hypotese, har imidlertid vist sig at være modstridende. Som i tilfældet med dopamin- og serotonin-hypoteserne antages det, at der ved skizofreni kan forekomme både et fald og en stigning i aktiviteten i de noradrenerge systemer.
Generelle hypoteser om udviklingen af skizofreni
Fremtidig forskning i skizofreni vil sandsynligvis blive styret af komplekse modeller baseret på en syntese af neuroanatomiske og neurokemiske hypoteser. Et eksempel på en sådan tilgang er en teori, der tager højde for neurotransmittersystemernes rolle i at forstyrre forbindelserne mellem cortex, basalganglierne og thalamus, som danner de subkortikale-thalamokortikale neurale kredsløb. Hjernebarken, gennem glutamaterge projektioner til basalganglierne, letter implementeringen af udvalgte handlinger, mens den undertrykker andre. [ 35 ] Glutamaterge neuroner stimulerer interkalerede GABAerge og kolinerge neuroner, som igen undertrykker aktiviteten af dopaminerge og andre neuroner. Undersøgelsen af de neuroanatomiske og neurokemiske mekanismer i de kortikale-subkortikale kredsløb, der betragtes i denne model, tjente som udgangspunkt for skabelsen af nye hypoteser om patogenesen af skizofreni. Disse modeller letter søgningen efter neurotransmittermål for nye lægemidler og forklarer også nogle af træk ved virkningen af eksisterende lægemidler, såsom phencyclidin, ved skizofreni.
Kinan og Lieberman (1996) foreslåede en moderne neuroanatomisk model for at forklare den karakteristiske virkning af atypiske antipsykotika (såsom clozapin ) sammenlignet med konventionelle midler (f.eks. haloperidol ). Ifølge denne model forklares clozapins karakteristiske virkning ved, at det har en meget specifik virkning på det limbiske system uden at påvirke aktiviteten af striatale neuroner, hvorimod typiske antipsykotika har en signifikant effekt på striatalfunktionen. Andre antipsykotika med lignende egenskaber (f.eks. olanzapin ) kan også have en fordel i forhold til konventionelle midler. Nyere antipsykotika (f.eks. risperidon og sertindol ) er ikke så limbisk begrænsede som clozapin, men de klarer sig positivt i forhold til typiske antipsykotika, idet de er mindre tilbøjelige til at forårsage neurologisk svækkelse ved terapeutiske doser. Forskning i gyldigheden af denne og andre hypoteser vil fortsætte, efterhånden som nye midler med farmakologisk og klinisk lignende virkninger bliver tilgængelige.
Patogenese
Patienter med skizofreni får ordineret bestemte grupper af lægemidler, men valget af lægemiddel bestemmes ofte ikke så meget af diagnosen som af patientens symptomer og arten af deres kombination.
Selvom perceptuel forvrængning og adfærdsmæssig desorganisering er forskellige symptomer, reagerer de på de samme lægemidler, dopamin D2-receptorantagonister. [ 36 ], [ 37 ] Dette berettiger til at betragte disse to symptomkomplekser samlet, når man diskuterer antipsykotisk behandling.
Mekanismerne for udvikling af negative symptomer ved skizofreni er forbundet med nedsat aktivitet af det dopaminerge system i den præfrontale cortex, og ikke med dets hyperfunktion i de limbiske strukturer, som formodes at ligge til grund for psykose. I denne forbindelse opstår der bekymring for, at lægemidler, der undertrykker psykose, kan forværre negative symptomer. [ 38 ], [ 39 ], [ 40 ] Samtidig kan dopaminreceptoragonister svække negative symptomer, men fremkalde positive symptomer. Negative symptomer er blandt de vigtigste manifestationer af skizofreni og er karakteriseret ved vedvarende forstyrrelser i den følelsesmæssigt-volitionelle sfære. Indtil videre findes der ingen lægemidler, der påviseligt kan reducere disse vigtigste manifestationer af sygdommen. Kliniske forsøg med atypiske antipsykotika har dog vist, at de er i stand til at reducere sværhedsgraden af negative symptomer, vurderet ved hjælp af vurderingsskalaer. SANS-, BPRS- og PANSS-skalaerne indeholder punkter, der vurderer aktivitet i skole eller på arbejde, begrænsning af sociale kontakter og følelsesmæssig distancering. Disse symptomer kan betragtes som generelle manifestationer af sygdommen, der aftager med svækkelsen af psykosen, men kan også være forbundet med bivirkninger af neuroleptika (f.eks. bradykinesi og beroligende effekt) eller depression (f.eks. anhedoni). Således kan en patient med udtalte paranoide vrangforestillinger på baggrund af neuroleptisk behandling blive mere social og mindre vagtsom, og hans følelsesmæssige reaktioner kan blive mere livlige, efterhånden som de paranoide symptomer aftager. Men alt dette bør betragtes som en svækkelse af sekundære negative symptomer og ikke som et resultat af et fald i primære affektive-volitionelle lidelser.
Mange neuropsykologiske tests, der vurderer opmærksomhed og informationsbehandling og involverer neuroanatomisk fortolkning, afslører ændringer hos patienter med skizofreni. Kognitive svækkelser hos patienter med skizofreni er ikke direkte relateret til sygdommens hovedsymptomer og forbliver normalt stabile selv med betydelig regression af psykotiske symptomer. [ 41 ], [ 42 ] Kognitive svækkelser er, sammen med primære negative symptomer, tilsyneladende en af de vigtigste årsager til vedvarende dårlig tilpasning og nedsat livskvalitet. Manglen på effekt af typiske neuroleptika på disse centrale manifestationer af sygdommen kan forklare et så højt niveau af handicap hos patienter, på trods af neuroleptikas evne til effektivt at undertrykke psykotiske symptomer og forhindre deres tilbagefald.
 [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
[ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
Symptomer skizofrenier
Begrebet skizofreni som en enkeltstående sygdom opstod i begyndelsen af det 20. århundrede, da Emil Kraepelin foreslog, at paranoia, hebefreni og katatoni ikke var separate sygdomme, men manifestationer af dementia praecox. Han skelnede også klart mellem denne form for psykisk sygdom og maniodepressiv psykose. Dette blev muligt, efter at et betydeligt antal tilfælde af psykisk sygdom var forbundet med syfilis, hvilket gjorde det muligt at skelne dem fra resten af gruppen af patienter med psykiske lidelser. Opdagelsen af ætiologien, behandlingen og forebyggelsen af neurosyfilis var en af lægevidenskabens største sejre og gav håb om, at årsagerne til de vigtigste psykiske lidelser ville blive fundet.
Eugen Bleuler (1950) foreslog det nye udtryk "skizofreni" i stedet for det tidligere anvendte "dementia praecox" og argumenterede for, at det grundlæggende psykopatologiske fænomen, der er karakteristisk for denne sygdom, var dissociation ("splitting") - både "inden for" tankeprocessen og mellem tanker og følelser. Begrebet "skizofreni" var et udtryk for dette koncept og havde til gengæld en betydelig indflydelse på dets videre udvikling. Klassiske former for skizofreni (f.eks. hebefrenisk, paranoid, katatonisk, simpel), hvortil skizoaffektiv og latent senere blev tilføjet, diagnosticeres stadig almindeligt i klinisk praksis til beskrivende formål, selvom der for nylig har været en tendens til at transformere psykiatrisk terminologi under indflydelse af den officielle amerikanske nomenklatur DSM-III og DSM-IV. Imidlertid har identifikationen af individuelle former for skizofreni vist sig at være uproduktiv med hensyn til udvikling af differentieret terapi eller undersøgelse af ætiologi og patogenese.
ICD-10 oplister følgende symptomer på skizofreni: vrangforestillinger (bizarre, grandiose eller forfølgende), forstyrret tænkning (intermitterende eller ulogisk tankestrøm eller uforståelig tale), perceptuelle forstyrrelser (hallucinationer, følelser af passivitet, referenceideer), humørforstyrrelser, bevægelsesforstyrrelser (katatoni, agitation, stupor), personlighedsfald og nedsat funktionsevne.
I løbet af livet udvikler skizofreni sig hos 0,28% (95% UI: 0,24-0,31). I barndommen manifesterer symptomerne på skizofreni sig ved en svækkelse af motivation og følelsesmæssige reaktioner. Efterfølgende forringes realitetssansen, og opfattelse og tænkning afviger væsentligt fra de normer, der findes i en given kultur, hvilket normalt manifesterer sig ved vrangforestillinger og auditive hallucinationer. Visuelle og somatiske hallucinationer, desorganisering af tænkning og adfærd er også almindelige.
Psykose forbundet med en forstyrrelse af realitetssansen manifesterer sig normalt hos mænd i alderen 17-30 år og hos kvinder - 20-40 år. Forløbet og resultatet af psykotiske lidelser er meget varierende. Hos nogle patienter (ca. 15-25%) ender den første psykotiske episode i fuldstændig remission, og i de følgende 5 år er der ingen psykotiske lidelser (dog falder andelen af disse patienter under efterfølgende observation). Hos andre patienter (ca. 5-10%) varer udtalte psykotiske lidelser ved uden remission i mange år. Hos størstedelen af patienterne forekommer delvis remission efter den første psykotiske episode, og efterfølgende observeres der periodisk forværringer af psykotiske symptomer.
Generelt set, mens sværhedsgraden af psykotiske lidelser når et plateau 5-10 år efter den første episode, fortsætter den følelsesmæssigt-volitionelle forarmelse i en længere periode. [ 53 ] Udviklingen af skizofrenisymptomer er ofte en konsekvens af stigningen i primære lidelser forbundet med skizofreni. Disse omfatter autisme, tab af arbejdsevne, indlæringsvanskeligheder og lavt selvværd og andres. Som følge heraf bliver patienterne alene, ude af stand til at finde arbejde og udsat for stress, hvilket kan fremprovokere en forværring af symptomerne og en stigning i deres funktionelle svækkelse. Derudover fortsætter selve diagnosen skizofreni med at generere en negativ reaktion blandt andre, hvilket yderligere begrænser patientens evner. Selvom der med alderen er en tendens til, at skizofrenisymptomerne svækkes, og den funktionelle status ofte forbedres, kan det ikke kompensere for de leveår, patienten har mistet, og de mistede muligheder.
Forholdet mellem kriminel aktivitet og skizofreni
Wessely et al. forsøgte i deres undersøgelse af Camberwell-registeret at besvare spørgsmålet: "Er skizofreni forbundet med en øget risiko og hyppighed af lovovertrædelser?" De konkluderede, at personer med skizofreni, selvom de generelt ikke anses for at have en øget risiko for kriminel adfærd, har en højere risiko end andre psykiske lidelser for domfældelse for voldelige lovovertrædelser. Der var en øget risiko for vold og derfor domfældelse for vold blandt personer med psykose, men denne sammenhæng var mindre klar i fravær af komorbid stofmisbrug. I en gennemgang af psykiatrisk sygelighed hos indsatte foretaget af Office for National Statistics var prævalensen af funktionel psykose i det undersøgte år 7 % blandt dømte mænd, 10 % blandt ikke-dømte varetægtsfængslede mænd og 14 % blandt kvindelige indsatte, sammenlignet med et sammenligneligt tal på 0,4 % i den generelle befolkning. Resultaterne af denne gennemgang kan kræve en genovervejelse af ovenstående resultater, da det er meget usandsynligt, at forskellene i forekomsten af psykiske lidelser mellem fængselsbefolkningen og den generelle befolkning af denne størrelse kan forklares med domstolenes bias til at dømme psykisk syge personer. Disse resultater indikerer naturligvis på ingen måde en årsagssammenhæng mellem kriminalitet og psykose, kun en association.
Sammenhængen mellem skizofreni og voldelig kriminalitet har generelt fået mere opmærksomhed end sammenhængen mellem skizofreni og andre forbrydelser. [ 54 ], [ 55 ] Taylors gennemgang af forskningen på området konkluderer, at hos personer med skizofreni og domme for voldelige forbrydelser forekommer de voldelige handlinger overvejende efter sygdommens indtræden. En undersøgelse af førstegangs skizofreni viser, at blandt patienter med førstegangs skizofreni havde mere end en tredjedel udvist voldelig adfærd i måneden før indlæggelsen, herunder potentielt livstruende adfærd og bizar seksuel adfærd. Mange af disse patienter havde haft politikontakt før deres første indlæggelse, men få blev sigtet efter indlæggelsen. Taylor undersøgte muligheden for skizofreni i en konsekutiv stikprøve af varetægtsfængslede i Brixton-fængslet. Prævalensen af domme for voldelige forbrydelser blandt personer med skizofreni var cirka 12 % til 13 %. Cirka 5 % til 8 % af kontrolgruppen blev dømt for voldelige forbrydelser. Ifølge en rapport fra National Confidential Inquiry into Homicide begået af mennesker med psykisk sygdom havde 5 % af dem, der blev dømt for drab, symptomer på psykose. I modsætning til hvad mange tror om personer med psykose, er offeret oftest et familiemedlem snarere end en fremmed (et mere generelt fund for voldelig adfærd i en stikprøve fra lokalsamfundet i Steadman et al.-undersøgelsen).
Nogle specifikke symptomer på skizofreni er forbundet med vold. Virkkunen, der studerede en gruppe skizofrene patienter i Finland, som var skyldige i alvorlige voldsepisoder, og en gruppe brandstiftere, fandt således, at 1/3 af dem begik forbrydelser direkte som følge af hallucinationer eller vrangforestillinger; de resterende 2/3 begik forbrydelser på grund af problemer forårsaget af stress i familien. Symptomer på trussel/tab af kontrol over situationen er direkte forbundet med vold. Med symptomer, der ødelægger følelsen af personlig autonomi og evnen til at påvirke situationen, kan patienter anse deres handlinger for at modvirke trusler relateret til dem for at være berettigede ("rationalitet inden for irrationalitet").
Vrangforestillinger med psykotiske patienter, der begår voldelige handlinger som følge af deres ideer, adskiller sig fra ikke-voldelige patienter i deres optagethed af beviser, der understøtter deres ideer, deres overbevisning om, at sådanne beviser er fundet, og deres affektive ændringer, især depression, vrede eller frygt, forbundet med deres vrangforestillinger. I Brixton-studierne af Taylor et al. var passivitetsvrangforestillinger, religiøse vrangforestillinger og indflydelsesvrangforestillinger signifikant mere forbundet med voldelige handlinger.
Risikoen forbundet med aktive symptomer på skizofreni, herunder symptomer på trussel/tab af kontrol, øges kraftigt ved stofmisbrug. Sidstnævnte faktors rolle fremhæves af undersøgelsen foretaget af Steadman et al.: Når der blev kontrolleret for denne faktor, var forekomsten af vold blandt nyligt udskrevne psykiatriske patienter ikke højere end forekomsten af vold i den generelle befolkning. Hallucinationer som en del af sygdommen er oftest forbundet med vold, hvis de er kommandohallucinationer, eller hvis falsk opfattede smags- og lugtefornemmelser fortolkes som "bevis" for vrangforestillinger om kontrol. Mindre velforstået er rollen af unormal personlighedsudvikling i begåelsen af forbrydelser af personer med skizofreni (uanset om det er en komorbid tilstand eller en konsekvens af sygdommen).
 [ 56 ], [ 57 ], [ 58 ], [ 59 ]
[ 56 ], [ 57 ], [ 58 ], [ 59 ]
Teorier om skizofreni symptomer
Det oprindelige koncept om skizofreni som en tidligt debuterende og støt fremadskridende neurodegenerativ sygdom (dementia praecox) afvises i øjeblikket. Moderne hypoteser betragter skizofreni som en neurologisk udviklingssygdom forbundet med nedsat udvikling af nervesystemet og kun progredierer i de første år, men ikke gennem hele livet, hvilket er mere i overensstemmelse med kliniske observationer. [ 60 ], [ 61 ] Den dysontogenetiske teori om skizofreni giver os mulighed for at forstå rollen af etablerede ætiologiske faktorer. Risikofaktorer for skizofreni, såsom fødsel om vinteren, positiv familiehistorie, kompliceret graviditet og fødsel, kan forstyrre hjernens udvikling og tidligt danne en prædisposition for sygdommen. Observationer af børn med en arvelig prædisposition, for eksempel dem født af mødre, der lider af skizofreni, har afsløret en sammenhæng mellem tilstedeværelsen af motoriske, kognitive og affektive lidelser og den efterfølgende udvikling af psykose. Der er debat om, hvorvidt psykose er et resultat af, at sygdommen progredierer i barndommen og ungdomsårene, eller om den opstår, når en prædisposition, der opstod i de tidlige år, men forblev stabil, manifesterer sig i ungdomsårene under forhold med øget psykologisk stress. Disse teorier udelukker ikke hinanden, da begge antyder tidlig forekomst af milde symptomer og efterfølgende udvikling af fuldgyldig psykose. Det skal bemærkes, at efter at sygdommen har nået det psykotiske niveau, indikerer hverken neuroimagingmetoder, neuropsykologisk forskning, klinisk observation eller endelig patomorfologiske data yderligere progression af sygdommen.
De fleste patienter med skizofreni fortsætter med at have negative symptomer hele livet, og stigende social utilpasning kan være en konsekvens af forholdet mellem patienten og samfundet. [ 62 ] Dette kan forklares på et meget grundlæggende niveau, for eksempel ved at betragte beskæftigelsesproblemet. Efter en psykotisk episode er det vanskeligt for patienten at vende tilbage til sit tidligere liv og tidligere beskæftigelse. Selv i fravær af symptomer anser arbejdsgivere, kolleger, venner og familie ham ikke for at være en dygtig person. Arbejdsløshedsprocenten blandt patienter med skizofreni når 80%, selvom en betydelig andel af dem bevarer deres arbejdsevne. Betydningen af denne faktor er godt demonstreret i studier af sociocentriske kulturer i udviklingslande, hvor patienter med skizofreni kan opretholde deres sociale og professionelle status i et betydeligt mindre stressende miljø. I disse lande har sygdommen et mere godartet forløb. En detaljeret diskussion af ætiologien og de neurobiologiske grundlag for skizofreni findes i Carpenter og Buchanan, Waddington.
Det har længe været bemærket, at patienter med skizofreni er meget heterogene i forhold til sygdommens debut, de primære symptomer, forløbet, behandlingens effektivitet og resultatet. I 1974 blev en alternativ hypotese fremsat (Strauss et al., 1974), baseret på data fra tværsnits- og længerevarende kliniske observationer, som indikerer en relativ uafhængighed mellem positive psykotiske symptomer, negative symptomer og en krænkelse af interpersonelle relationer. Essensen af hypotesen er, at disse grupper af symptomer har et uafhængigt psykopatologisk grundlag og ikke repræsenterer manifestationer af en enkelt patofysiologisk proces. [ 63 ] I observationsperioden blev der observeret en høj korrelation mellem sværhedsgraden af psykopatologiske symptomer relateret til én gruppe, og omvendt blev der ikke observeret nogen korrelation mellem sværhedsgraden af symptomer relateret til forskellige grupper. Disse data blev bekræftet i adskillige undersøgelser, men med én tilføjelse. Det viste sig, at hallucinationer og vrangforestillinger er tæt forbundet med hinanden, men ikke korrelerer med andre positive symptomer (for eksempel desorganisering af tænkning og adfærd). I øjeblikket er det generelt accepteret, at de vigtigste manifestationer af skizofreni omfatter en forvrængning af realitetssansen, desorganisering af tænkning og adfærd, negative symptomer og kognitiv svækkelse. Negative symptomer på skizofreni omfatter svækkelse af følelsesmæssige reaktioner og deres eksterne manifestationer, dårlig tale og nedsat social motivation. Tidligere beskrev Kraepelin disse manifestationer som "udtørring af viljekilden". Forskelle mellem grupper af symptomer er ekstremt vigtige, når man ordinerer farmakoterapi. Andre kliniske manifestationer, der er vigtige fra et terapeutisk synspunkt, omfatter depression, angst, aggression og fjendtlighed samt selvmordsadfærd.
I mange år blev effekten af lægemidler ved skizofreni primært vurderet ud fra deres effekt på psykotiske symptomer eller relaterede parametre, såsom varigheden af indlæggelse eller remission. Med anerkendelsen af den relative uafhængighed af forskellige symptomgrupper er en omfattende vurdering af effekten af terapi på hver af disse grupper blevet standard. Det viste sig, at standard antipsykotisk behandling stort set ikke har nogen effekt på kognitiv svækkelse og negative symptomer på skizofreni. [ 64 ] Samtidig kan disse to symptomgrupper have en afgørende indflydelse på sværhedsgraden af patientens tilstand og hans eller hendes livskvalitet. Bevidsthed om begrænsningerne ved traditionel farmakoterapi er blevet en drivkraft for udviklingen af nye midler til behandling af disse manifestationer af skizofreni.
Skizofreni er en kronisk sygdom, der kan udvikle sig over flere eksacerbationer, selvom varigheden og karakteristikaene af eksacerbationer kan variere. Patienter med skizofreni har en tendens til at udvikle psykotiske symptomer 12 til 24 måneder, før de søger behandling. Den præmorbide periode kan omfatte normal eller nedsat social kompetence, mild kognitiv desorganisering eller perceptuelle forvrængninger, nedsat evne til at opleve nydelse (anhedoni) og andre generaliserede vanskeligheder med at mestre situationen. Sådanne symptomer på skizofreni kan være subtile og kun genkendes i bakspejlet, eller de kan være mere fremtrædende med forringelse af social, akademisk og erhvervsmæssig funktion. Subkliniske symptomer kan være til stede i den prodromale periode, herunder tilbagetrækning eller isolation, irritabilitet, mistænksomhed, usædvanlige tanker, perceptuelle forvrængninger og desorganisering. Sygdommens indtræden (vrangforestillinger og hallucinationer) kan være pludselig (over dage eller uger) eller langsom og gradvis (over år). Forløbet af skizofreni kan være episodisk (med tydelige eksacerbationer og remissioner) eller kontinuerligt; der er en tendens til, at det funktionelle underskud forværres. I sygdommens sene fase kan sygdomsmønstrene være stabile, graden af invaliditet kan stabilisere sig og endda falde.
Generelt kan symptomerne på skizofreni som sådan opdeles i positive, negative, kognitive og desorganiserende symptomer. Positive symptomer er karakteriseret ved overdreven eller forvrænget normal funktion; negative symptomer er karakteriseret ved et fald eller tab af normal funktion. Desorganiserende symptomer omfatter forstyrrelser i tænkning og upassende adfærd. Kognitive symptomer er forstyrrelser i informationsbehandling og vanskeligheder med problemløsning. Det kliniske billede kan omfatte symptomer fra en eller alle disse kategorier.
De positive symptomer på skizofreni kan opdeles i vrangforestillinger og hallucinationer eller tankeforstyrrelser og upassende adfærd. Vrangforestillinger er falske overbevisninger. Ved forfølgelsesvrangforestillinger tror patienten, at han bliver generet, forfulgt eller bedraget. Ved referencevrangforestillinger tror patienten, at passager fra bøger, aviser, sangtekster eller andre eksterne signaler er relevante for ham. Ved vrangforestillinger om tankeindsættelse eller tanketilbagetrækning tror patienten, at andre mennesker kan læse hans tanker, at hans tanker overføres af andre, eller at tanker og impulser er implanteret i ham af eksterne kræfter. Hallucinationer kan være auditive, visuelle, olfaktoriske, gustatoriske eller taktile, men auditive hallucinationer er langt de mest almindelige. Patienten kan høre stemmer, der kommenterer hans adfærd, taler med hinanden eller kommer med kritiske og fornærmende bemærkninger. Vrangforestillinger og hallucinationer kan være ekstremt belastende for patienten. [ 65 ]
Tankeforstyrrelser omfatter uorganiseret tænkning med usammenhængende, formålsløs tale, med konstante skift fra et emne til et andet. Taleforstyrrelser kan variere fra mild desorganisering til usammenhæng og meningsløshed. Upassende adfærd kan omfatte barnlig dumhed, agitation og upassende udseende og væremåde. Katatoni er en ekstrem form for adfærdsforstyrrelser, der kan omfatte opretholdelse af en stiv kropsholdning og vedvarende modstand mod bevægelse eller formålsløs spontan motorisk aktivitet.
Negative (underskuds) manifestationer af sygdommen udtrykkes i form af og omfatter fladtrykt affekt, talevanskelighed, anhedoni og usociabilitet. Ved fladtrykt affekt fremstår patientens ansigt hypomimetisk, med dårlig øjenkontakt og utilstrækkelig udtryksevne. Talevanskelighed manifesterer sig ved et fald i taleproduktion, monosyllabiske svar på spørgsmål, hvilket skaber indtryk af indre tomhed. Anhedoni kan afspejle utilstrækkelig interesse for aktivitet og en stigning i formålsløs aktivitet. Usociabilitet manifesterer sig ved utilstrækkelig interesse for relationer med mennesker. Negative symptomer fører ofte til dårlig motivation og et fald i målrettet adfærd.
Kognitive defekter omfatter problemer med opmærksomhed, sprogbehandling, arbejdshukommelse, abstrakt tænkning, problemløsning og forståelse af sociale interaktioner. Patientens tænkning kan blive rigid, og evnen til at løse problemer, forstå andre menneskers synspunkter og lære af erfaringer reduceres. Symptomer på skizofreni forringer typisk evnen til at fungere og påvirker i betydelig grad arbejde, sociale relationer og egenomsorg. Arbejdsløshed, isolation, forstyrrede relationer og nedsat livskvalitet er almindelige. Sværhedsgraden af kognitiv svækkelse bestemmer i høj grad graden af den samlede funktionsnedsættelse.
Selvmord
Forskning tyder på, at mindst 5-13 % af patienter med skizofreni dør ved selvmord. [ 66 ] Selvmord er den hyppigste årsag til for tidlig død blandt personer med skizofreni, hvilket delvist kan forklare, hvorfor den forventede levealder reduceres med gennemsnitligt 10 år blandt personer med skizofreni. Patienter med paranoid skizofreni, sen debut og tilstrækkelig funktion før sygdommen, som har den bedste prognose for bedring, er også mere tilbøjelige til at begå selvmord. Fordi disse patienter bevarer evnen til at føle sorg og fortvivlelse, kan de være mere tilbøjelige til at handle i fortvivlelse baseret på en realistisk forståelse af konsekvenserne af deres sygdom.
Vold
Skizofreni er en relativt lille risikofaktor for voldelig adfærd. Trusler om vold og mindre aggressive udbrud er langt mere almindelige end virkelig farlig adfærd. Patienter, der er mere tilbøjelige til at begå voldelige handlinger, omfatter dem, der misbruger stoffer og alkohol, har forfølgelsesforestillinger eller kommandohallucinationer, og dem, der ikke tager ordineret behandling. Meget sjældent vil alvorligt deprimerede paranoide patienter, der føler sig isolerede, angribe eller dræbe dem, de opfatter som den eneste kilde til deres problemer (f.eks. en autoritetsfigur, en berømthed, en ægtefælle). De fleste patienter med skizofreni vil aldrig være voldelige. For hver person med skizofreni, der begår drab, begår 100 selvmord. [ 67 ] Patienter med skizofreni kan henvende sig til skadestuen med trusler om vold eller for at få mad, husly og nødvendig pleje.
Niveauer
Typer af sygdomsprogression:
- Kontinuerligt progressiv, det vil sige kronisk skizofreni;
- Paroxysmal skizofreni, som igen har undertyper
- Pelslignende (paroxysmal - progressiv);
- Tilbagevendende (periodisk).
Stadier af skizofreni:
- Initial. Det begynder normalt med asteni, apati og manifesterer sig med dyb depression, psykose, delirium, hypomani.
- Manifestation. Symptomerne intensiveres, det kliniske billede fryser og bliver fast.
- Det sidste, sidste stadie. Symptomerne er normalt underskud, det kliniske billede fryser.
Graden af hastighed (progression) af sygdomsudvikling:
- Malign skizofreni (hurtigt progressiv);
- Paranoid skizofreni (moderat progressiv);
- Langsomt bevægende form (lavt progressiv).
Forms
Fem former for skizofreni er blevet beskrevet: paranoid, desorganiseret, katatonisk, residual og udifferentieret. Paranoid skizofreni er karakteriseret ved vrangforestillinger og auditive hallucinationer med intakt kognitiv funktion og affekt. Desorganiseret skizofreni er karakteriseret ved uorganisering af tale og adfærd samt fladtrykt eller upassende affekt. Ved katatonisk skizofreni dominerer fysiske symptomer, herunder enten immobilitet eller overdreven motorisk aktivitet og indtagelse af bizarre stillinger. Ved udifferentieret skizofreni er symptomerne blandede. Ved residual skizofreni er der et tydeligt anamnestisk tegn på skizofreni med mere udtalte symptomer, efterfulgt af en lang periode med moderat udtrykte negative symptomer.
Nogle eksperter klassificerer derimod skizofreni i underskuds- og ikke-underskudstyper baseret på tilstedeværelsen og sværhedsgraden af negative symptomer, såsom fladtrykt affekt, utilstrækkelig motivation og nedsat målrettethed. Patienter med underskudstypen er domineret af negative symptomer uden at tage hensyn til andre faktorer (dvs. depression, angst, utilstrækkelig stimulering fra omgivelserne, bivirkninger af medicin). Patienter med ikke-underskudstypen kan have vrangforestillinger, hallucinationer og tankeforstyrrelser, men de har stort set ingen negative symptomer.
Diagnosticering skizofrenier
Der findes ingen specifikke tests til at diagnosticere skizofreni. Diagnosen er baseret på en omfattende vurdering af patientens historie, symptomer og tegn. [ 76 ] Information fra yderligere kilder såsom familie, venner, lærere og kolleger er ofte nyttig. Ifølge Diagnostic and Statistical Manual of Mental Disorders, Fourth Edition (DSM-IV) kræver diagnosen, at to eller flere karakteristiske symptomer (vrangforestillinger, hallucinationer, uorganiseret tale, uorganiseret adfærd, negative symptomer) er til stede i en betydelig del af tiden i løbet af en måned, prodromale symptomer på sygdom eller mikrosymptomer med sociale, erhvervsmæssige og egenomsorgsmæssige funktionsnedsættelser skal være tydelige i en 6-måneders periode, inklusive 1 måned med åbenlyse symptomer.
Psykose på grund af andre medicinske tilstande eller stofmisbrug skal udelukkes ved gennemgang af patientens sygehistorie og test, herunder laboratorietests og neuroimaging. Selvom strukturelle hjerneabnormaliteter findes hos nogle patienter med skizofreni, er de ikke specifikke nok til at være diagnostiske.
Andre psykiske lidelser med lignende symptomer omfatter nogle skizofreni-relaterede lidelser: forbigående psykotisk lidelse, skizofreniform lidelse, skizoaffektiv lidelse og vrangforestillinger. Derudover kan affektive lidelser forårsage psykose hos nogle mennesker. Nogle personlighedsforstyrrelser (især skizoide) præsenterer sig med symptomer, der ligner skizofreni, selvom de normalt er mildere og ikke psykotiske.
Når en psykose udvikler sig, er det første skridt at forsøge at fastslå dens årsag. Hvis årsagen er kendt, kan behandling og forebyggelse være mere specifik. At en præcis diagnose er nøglen til effektiv terapi, kan ses i eksemplet med vrangforestillingssymptomer, som kan være en manifestation af ikke kun skizofreni, men også tidsmæssig epilepsi, amfetaminafhængighed og den maniske fase af affektiv lidelse. Hvert af disse tilfælde kræver særlig behandling.
Differential diagnose
Algoritmen til differentialdiagnose af skizofreni kan findes i den 4. revision af Diagnostic and Statistical Manual of Mental Disorders of the American Psychiatric Association (DSM-IV). Ifølge denne algoritme bør somatiske sygdomme og stofmisbrug hos en patient med psykose først udelukkes. Derefter bør det fastslås, om symptomerne er forårsaget af en affektiv lidelse. Hvis ikke, stilles diagnosen skizofreni eller schizotyp lidelse afhængigt af det kliniske billede. Selvom behandlingen af psykotiske lidelser af forskellig oprindelse har sine egne karakteristika, anvendes neuroleptika som regel i alle tilfælde.
 [ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
[ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
Hvem skal kontakte?
Behandling skizofrenier
Skizofreni er bestemt en tilstand, der kræver henvisning til psykiatrisk behandling. Og her er det slet ikke nødvendigt, at der er en direkte sammenhæng mellem psykotiske oplevelser og den begåede forbrydelse. Det er helt tilstrækkeligt, at personen er syg. Generelt, som praksis bekræfter, er det sådan, at hvis forbrydelsen ikke er forbundet med positive psykotiske symptomer, er den forbundet med en forringelse af patientens personlighed som følge af sygdommen. Samtidig kan man selvfølgelig møde mennesker, hvis forbrydelse er en del af deres kriminelle livsmønster, og som - det skete tilfældigvis - blev syge med skizofreni, men generelt bør personer, der i øjeblikket har brug for psykiatrisk behandling, tilbydes en sådan behandling. Dette sker ikke altid, især ikke i mangel af tilfredsstillende indlæggelsestjenester. Hvis personen på den ene side begår en forbrydelse, mens vedkommende er i fuldstændig remission, og dette er en del af hans kriminelle "karriere", så er han ansvarlig for sine handlinger. Skizofreni kan være så alvorlig, at personen kan anerkendes som inkompetent til at deltage i retssagen. Denne sygdom er grundlaget for reduceret ansvar i sager om mord og kan være grundlaget for anvendelsen af MacNaughten-reglerne.
Tiden fra debut af psykotiske symptomer til behandlingsstart korrelerer med hurtigheden af den indledende terapeutiske respons, kvaliteten af den terapeutiske respons og sværhedsgraden af negative symptomer. Tidlig behandling resulterer normalt i en hurtigere og mere fuldstændig respons. Hvis patienterne ikke behandles under den første episode, vil 70-80 % af patienterne udvikle en efterfølgende episode inden for 12 måneder. Langvarig brug af antipsykotika kan reducere tilbagefaldsraten med cirka 30 % over 1 år.
Hovedmålene med behandlingen er at reducere sværhedsgraden af psykotiske symptomer, forhindre forværring af symptomer og relaterede funktionsnedsættelser og hjælpe patienten med at fungere på det højest mulige niveau. Antipsykotika, rehabilitering i lokalsamfundet og psykoterapi er hovedkomponenterne i behandlingen. Da skizofreni er en langvarig og tilbagevendende sygdom, er det et vigtigt mål med terapien at lære patienterne selvhjælpsfærdigheder.
Baseret på affinitet for specifikke neurotransmitterreceptorer og aktivitet opdeles lægemidler i typiske antipsykotika (neuroleptika) og andengenerationsantipsykotika (SGA'er). SGA'er kan have visse fordele, bestående af en lidt større effekt (selvom disse fordele for nogle SGA'er er kontroversielle) og en reduceret sandsynlighed for hyperkinetiske lidelser og andre bivirkninger.
Behandling af skizofreni med traditionelle antipsykotika
Virkningsmekanismen for disse lægemidler er primært relateret til blokaden af dopamin D2- receptorer (dopamin-2-blokkere). Traditionelle antipsykotika kan opdeles i højpotente, mellempotente og lavpotente. Højpotente antipsykotika har en højere affinitet for dopaminreceptorer og en lavere affinitet for adrenerge og muskarinreceptorer. Lavpotente antipsykotika, som sjældent anvendes, har en lavere affinitet for dopaminreceptorer og en relativt højere affinitet for adrenerge, muskarinreceptorer og histaminreceptorer. De forskellige lægemidler fås som tabletter, væsker, korttidsvirkende og langtidsvirkende intramuskulære injektioner. Valget af lægemiddel er primært baseret på bivirkningsprofilen, den ønskede administrationsvej og patientens tidligere respons på lægemidlet.[ 91 ]
Traditionelle antipsykotika
Klasse |
Forberedelse (grænser) |
Daglig dosis |
Gennemsnitlig dosis |
Kommentarer |
Alifatiske phenothiaziner |
Chlorpromazin |
30-800 |
400 mg oralt ved sengetid |
Prototype af lavpotente lægemidler. Også i rektalstikpiller |
Piperidin |
Thioridazin |
150-800 |
400 mg oralt ved sengetid |
Det eneste lægemiddel med en absolut maksimal dosis (800 mg/dag) - i høje doser forårsager det pigmentretinopati og har en udtalt antikolinerg effekt. Yderligere advarsler er inkluderet i brugsanvisningen på grund af forlængelse af QTk. |
Dibenzoxazepiner |
Loxapin |
20-250 |
60 mg oralt ved sengetid |
Har affinitet for dopamin D- og serotonin 5HT-receptorer |
Dihydroindoloner |
Molindon |
15-225 |
60 mg oralt ved sengetid |
Kan forårsage vægttab |
Thioxanthener |
Thiothixen |
8-60 |
10 mg oralt ved sengetid |
Høj forekomst af akatisi |
Butyrophenoner |
Haloperidol |
1-15 |
4 mg oralt ved sengetid |
Prototype af højpotente lægemidler; haloperidoldecanoat (i/m depot) er tilgængelig. Akatisi er almindelig |
Diphenylbutylpyridiner |
Pimozid |
1-10 |
3 mg oralt ved sengetid |
Kun godkendt til Tourettes syndrom |
Piperazin |
Trifluoperazin Fluphenazin Perphenazin 2 ' 3 |
2-40 0,5-40 12-64 |
10 mg oralt ved sengetid 7,5 mg oralt ved sengetid 16 mg oralt ved sengetid |
Der findes også fluphenazindecanoat og fluphenazinenantat, som er depotformer (der findes ingen dosisækvivalenter). |
QTk - 07" interval korrigeret for puls.
1 Nuværende anbefalinger for opstart af typiske antipsykotika er at starte med den laveste dosis og titrere op til den nødvendige dosis; sengetid anbefales. Der er intet bevis for, at hurtig dosisoptrapning er mere effektiv. IM-formuleringer er tilgængelige til akut behandling.
Konventionelle antipsykotika har nogle alvorlige bivirkninger, herunder sedation, forvirring, dystoni eller muskelstivhed, tremor, forhøjede prolaktinniveauer og vægtøgning (til behandling af bivirkningerne). Akatisi (motorisk rastløshed) er særligt problematisk og kan føre til dårlig compliance. Disse lægemidler kan også forårsage tardiv dyskinesi, en ufrivillig bevægelsesforstyrrelse, der oftest er karakteriseret ved rynker på læber og tunge og/eller en "vridende" fornemmelse i arme eller ben. Forekomsten af tardiv dyskinesi er omkring 5 % pr. år af medicinforbruget blandt patienter, der tager konventionelle antipsykotika. I omkring 2 % af tilfældene er tardiv dyskinesi alvorligt vansirende. Hos nogle patienter fortsætter tardiv dyskinesi på ubestemt tid, selv efter at medicinen er stoppet.
To traditionelle antipsykotika og et antipsykotikum findes som langtidsvirkende depotpræparater. Disse præparater bruges til at undgå lægemiddeluforeneligheder. De kan også hjælpe patienter, der på grund af uorganisering, ligegyldighed eller aversion mod sygdommen ikke er i stand til at tage deres medicin oralt dagligt.
Depot-antipsykotika
Forberedelse 1 |
Dosering |
Tid til peak 2 |
Fluphenazin decanoat |
12,5-50 mg hver 2.-4. uge |
1 dag |
Fluphenazin enantat |
12,5-50 mg hver 1-2 uge |
2 dage |
Haloperidol decanoat |
25-150 mg hver 28. dag (muligvis hver 3.-5. uge) |
7 dage |
Risperidon mikrosfærer S |
25-50 mg hver 2. uge |
35 dage |
1 Administreres intramuskulært ved hjælp af Z-track-teknikken.
2 Tid til maksimalt niveau efter en enkelt dosis.
Da der er en 3-ugers forsinkelse mellem den første injektion og opnåelse af tilstrækkelige blodniveauer, bør patienten fortsætte oral antipsykotisk behandling i 3 uger efter den første injektion. Det anbefales at vurdere tolerabiliteten, før behandling med oral risperidon påbegyndes.
Clozapin er den eneste SGA, der har vist sig effektiv hos cirka 50 % af patienter, der er resistente over for traditionelle antipsykotika. Clozapin reducerer negative symptomer, forårsager stort set ingen motoriske bivirkninger, har en minimal risiko for at udvikle tardiv dyskinesi, men forårsager andre bivirkninger såsom sedation, hypotension, takykardi, vægtøgning, type 2-diabetes mellitus og øget spytproduktion. Clozapin kan også forårsage anfald, denne effekt er dosisafhængig. Den mest alvorlige bivirkning er agranulocytose, som kan udvikle sig hos cirka 1 % af patienterne. Derfor er hyppig overvågning af antallet af hvide blodlegemer nødvendig, og clozapin anvendes normalt som reservemedicin hos patienter, der ikke reagerer tilstrækkeligt på andre lægemidler. [ 92 ], [ 93 ]
De nyere SGA'er har mange af fordelene ved clozapin uden risiko for agranulocytose og foretrækkes generelt frem for traditionelle antipsykotika til behandling af akutte episoder og forebyggelse af eksacerbationer. De nyere SGA'er er meget ens i effekt, men har forskellige bivirkninger, så valget af lægemiddel er baseret på individuel følsomhed og andre lægemiddelkarakteristika. For eksempel bør olanzapin, som har en relativt høj risiko hos patienter, der modtager langvarig vedligeholdelsesbehandling, vurderes mindst hver 6. måned. Vurderingsværktøjer som Abnormal Involuntary Movement Scale kan anvendes. Malignt neuroleptikasyndrom er en sjælden, men potentielt dødelig bivirkning, der er karakteriseret ved muskelrigiditet, feber, autonom ustabilitet og forhøjet kreatininkinase.
Cirka 30 % af patienter med skizofreni reagerer ikke på traditionelle antipsykotika. I disse tilfælde kan clozapin, et andengenerations antipsykotikum, være effektivt.
Behandling af skizofreni med andengenerations antipsykotika
Anden generations antipsykotika virker ved at blokere både dopamin- og serotoninreceptorer (serotonin-dopaminreceptorantagonister). SGA'er reducerer generelt positive symptomer; kan reducere negative symptomer i større grad end traditionelle antipsykotika (selvom sådanne forskelle er kontroversielle); kan forårsage mindre kognitiv svækkelse; er mindre tilbøjelige til at forårsage ekstrapyramidale (motoriske) bivirkninger; har en lavere risiko for at udvikle tardiv dyskinesi; nogle SGA'er forårsager ikke eller forårsager kun en lille stigning i prolaktinniveauer.
Skala for patologisk ufrivillig bevægelse
- Observer patientens gang på vej til kontoret.
- Bed patienten om at fjerne tyggegummi eller proteser, hvis de forårsager problemer.
- Undersøg om patienten er opmærksom på visse bevægelser.
- Lad patienten sidde på en fast stol uden armlæn med hænderne i skødet, benene let fra hinanden og fødderne fladt i gulvet. Observer nu og under hele undersøgelsen hele patientens krop for at vurdere bevægelser.
- Instruer patienten i at sidde med armene hængende uden støtte over knæene.
- Bed patienten om at åbne munden to gange. Observer tungens bevægelser.
- Bed patienten om at række tungen ud to gange.
- Bed patienten om at trykke med tommelfingeren på de andre fingre i 15 sekunder på hver hånd. Observer ansigt og ben.
- Bed patienten om at stå med armene strakt fremad.
Bedøm hvert element på en skala fra 0 til 4 i henhold til graden af forøgelse i sværhedsgrad. 0 - ingen; 1 - minimal, kan være den yderste grænse for normen; 2 - mild; 3 - moderat; 4 - alvorlig. Hvis bevægelser først observeres efter aktivering, skal de vurderes 1 point lavere end dem, der opstår spontant.
Ansigts- og mundbevægelser |
Ansigtsudtryk Læber og det periorale område Kæber Sprog |
Bevægelser af lemmer |
Hænder Ben |
Torsobevægelser |
Nakke, skuldre, hofter |
Generel konklusion |
Sværhedsgraden af patologiske bevægelser Fejl på grund af patologiske bevægelser Patientens opmærksomhed på unormale bevægelser (0 - ikke opmærksom; 4 - alvorlig ubehag) |
Tilpasset fra: ECDEU Assessment Manual for Psychopharmacology af W. Guy. Copyright 1976 af det amerikanske sundhedsministerium, uddannelsesministerium og velfærdsministerium.
Vægtøgning, hyperlipidæmi og øget risiko for type 2-diabetes er de væsentligste bivirkninger ved ACE-hæmmere. Derfor bør alle patienter, inden behandling med ACE-hæmmere påbegyndes, screenes for risikofaktorer, herunder personlig/familiehistorie med diabetes, vægt, taljeomkreds, blodtryk, fastende blodglukose og lipidprofil. Patienter og familier bør informeres om tegn og symptomer på diabetes (polyuri, polydipsi, vægttab), herunder diabetisk ketoacidose (kvalme, opkastning, dehydrering, hurtig vejrtrækning, sløret syn). Derudover bør alle patienter, der starter ACE-hæmmere, rådgives om ernæring og fysisk aktivitet. Alle patienter, der behandles med antipsykotika, kræver periodisk overvågning af kropsvægt, kropsmasseindeks (BMI), fastende glukoseniveauer og bør henvises til særlig evaluering, hvis der udvikles hyperlipidæmi eller type 2-diabetes mellitus. Malignt neuroleptikasyndrom er blevet forbundet med stort set alle antipsykotiske lægemidler, herunder de nyligt markedsførte neuroleptika. [ 94 ]
Anden generations antipsykotika 1
PIGE |
Forberedelse |
Dosisgrænser |
Gennemsnitlig dosis for voksne |
Kommentarer |
Dibenzodiazepiner |
Clozapin |
150-450 mg oralt 2 gange dagligt |
400 mg oralt ved sengetid |
Første ASA, der viser effekt hos behandlingsresistente patienter. Kræver hyppig monitorering af hvide blodlegemer på grund af risiko for agranulocytose; øger risikoen for anfald og vægtøgning |
Benzoxazoler |
Risperidon |
4-10 mg oralt før sengetid |
4 mg oralt ved sengetid |
Kan forårsage ekstrapyramidale symptomer ved doser >6 mg; dosisafhængig stigning i prolaktinniveauer; det eneste ASAID med en langtidsvirkende injicerbar form |
Thienobenzodiazepiner |
Olanzapin |
10-20 mg oralt før |
15 mg oralt ved sengetid |
Søvnighed, vægtøgning og svimmelhed er de mest almindelige bivirkninger. |
Dibenzothiazepiner |
Quetiapin |
150-375 mg oralt 2 gange dagligt |
200 mg oralt 2 gange dagligt |
Lav potens muliggør bred dosering; ingen antikolinerg effekt. Dosistitrering er nødvendig på grund af α-receptorblokade; to gange daglig administration er nødvendig. |
Benzisothiazolylpiperaziner |
Ziprasidon |
40-80 mg oralt 2 gange dagligt |
80 mg oralt 2 gange dagligt |
Hæmmer genoptagelsen af serotonin og noradrenalin, kan have antidepressive egenskaber. Korteste halveringstid for nye lægemidler; kræver to gange daglig administration sammen med mad. Til akutte tilstande er en intramuskulær form tilgængelig. Lav tendens til vægtøgning. |
Dihydrocarostyril |
Aripiprazol |
10-30 mg oralt før |
15 mg oralt ved sengetid |
Partiel dopamin-2-receptoragonist, lav tendens til vægtøgning |
APVP'er er anden generations antipsykotika.
1 Det anbefales at overvåge vægtøgning og udvikling af type 2-diabetes for denne klasse af antipsykotika.
Alle andengenerations antipsykotika er forbundet med øget dødelighed hos ældre patienter med demens.
Behandling af skizofreni med atypiske neuroleptika begyndte næsten samtidig med begyndelsen af ordination af typiske neuroleptika til patienter med skizofreni.
Rehabilitering og sociale støttetjenester
Psykosociale færdighedstrænings- og erhvervsrehabiliteringsprogrammer hjælper mange patienter med at arbejde, handle og passe sig selv, styre deres husholdning, komme godt ud af det med andre og samarbejde med psykiatriske fagfolk. Beskæftigelsesbevarelse kan være særligt værdifuld, når patienten placeres i et konkurrencepræget arbejdsmiljø og får en arbejdspladsmentor, der letter tilpasningen til arbejdet. Over tid fungerer arbejdspladsmentoren kun som backup for beslutningstagning eller kommunikation med arbejdsgivere.
Støttetjenester i lokalsamfundet gør det muligt for mange mennesker med skizofreni at bo i lokalsamfundet. Selvom de fleste patienter kan bo selvstændigt, har nogle brug for overvåget bolig, hvor personale er til stede for at sikre overholdelse af medicineringen. Programmerne tilbyder gradvise niveauer af supervision i en række forskellige omgivelser, lige fra 24-timers støtte til periodiske hjemmebesøg. Disse programmer hjælper med at sikre patientens autonomi, samtidig med at passende lægehjælp reducerer sandsynligheden for tilbagefald og behovet for hospitalsindlæggelse. Behandlingsprogrammer i lokalsamfundet foregår i patientens hjem eller andre omgivelser og har et højt personale-til-patient-forhold; behandlingsteams yder direkte det meste eller al den nødvendige behandling.
Under alvorlige eksacerbationer kan hospitalsindlæggelse eller kriseintervention på et hospital være nødvendig, såvel som tvangsindlæggelse, hvis patienten udgør en fare for sig selv eller andre. Trods bedre rehabilitering og sociale ydelser kræver et lille antal patienter, især dem med alvorlige kognitive deficits og dem, der er resistente over for behandling, langvarige hospitalsophold eller anden støttende pleje.
Psykoterapi
Nuværende modeller for psykoterapi til behandling af skizofreni, i høj grad afdæmpet af skuffende tidligere indsatser, er mere beskedne og pragmatiske i deres mål og ses som en del af en omfattende behandling med farmakologiske interventioner i centrum. [ 95 ] Målet med psykoterapi er at udvikle et integreret forhold mellem patienten, familien og lægen, så patienten kan lære at forstå og håndtere sin sygdom, tage medicin som foreskrevet og håndtere stress mere effektivt. Selvom en almindelig tilgang er at kombinere individuel psykoterapi med medicin, er der få praktiske retningslinjer for dette. Den mest effektive psykoterapi er en, der begynder med at adressere patientens grundlæggende sociale behov, yder støtte og uddannelse om sygdommens natur, fremmer adaptiv funktion og er baseret på empati og en korrekt dynamisk forståelse af skizofreni. Mange patienter har brug for empatisk psykologisk støtte for at tilpasse sig det faktum, at sygdommen ofte er en livslang lidelse, der kan begrænse funktionen betydeligt.
For patienter, der bor sammen med deres familier, kan psykoedukative familieinterventioner reducere tilbagefaldsraten. Støttende og fortalergrupper som National Alliance on the Mentally Ill er ofte nyttige for familier.
Flere oplysninger om behandlingen
Vejrudsigt
I løbet af de første 5 år efter sygdommens debut kan funktionsevnen være forringet, sociale og professionelle færdigheder kan falde, og forsømmelse af egenomsorg kan gradvist tiltage. Negative symptomer kan tiltage i sværhedsgrad, og kognitiv funktion kan falde. Derefter når svækkelserne et plateau. Der er tegn på, at sygdommens sværhedsgrad kan falde med alderen, især hos kvinder. Hyperkinetiske lidelser kan udvikle sig hos patienter med alvorlige negative symptomer og kognitiv dysfunktion, selvom antipsykotika ikke anvendes.
Prognosen varierer afhængigt af formen for skizofreni. Patienter med paranoid skizofreni har mindre handicap og reagerer bedre på behandling. Patienter med deficitsubtypen er normalt mere handicappede, har en dårligere prognose og er mere modstandsdygtige over for behandling.
Skizofreni kan være forbundet med andre psykiske lidelser. [ 96 ] Hvis det er forbundet med obsessiv-kompulsive symptomer, er prognosen særligt dårlig; hvis det er forbundet med symptomer på borderline personlighedsforstyrrelse, er prognosen bedre. Omkring 80% af personer med skizofreni oplever en eller flere episoder med alvorlig depression på et tidspunkt i deres liv.
I løbet af det første år efter diagnosen er prognosen tæt forbundet med nøje overholdelse af den ordinerede psykofarmaka. Samlet set opnår 1/3 af patienterne signifikant og varig forbedring; 1/3 viser en vis forbedring, men har periodiske eksacerbationer og resterende forringelse; 1/3 har alvorlige og vedvarende symptomer. Kun 15 % af alle patienter vender fuldt ud tilbage til funktionsniveauet før sygdommen. Faktorer forbundet med en god prognose omfatter god funktion før sygdommen (f.eks. gode akademiske præstationer, succesfuldt arbejde), sen og/eller pludselig sygdomsdebut, familiehistorie med andre affektive lidelser end skizofreni, minimal kognitiv svækkelse, milde negative symptomer og paranoid eller ikke-deficitform. Faktorer forbundet med en dårlig prognose omfatter tidlig debutalder, dårlig funktion før sygdommen, familiehistorie med skizofreni og uorganiseret eller deficit-subtype med flere negative symptomer. Mænd har dårligere resultater end kvinder; kvinder reagerer bedre på antipsykotisk behandling.
Alkohol- og stofmisbrug er betydelige problemer for cirka 50 % af personer med skizofreni. Anekdotisk evidens tyder på, at marihuana og andre hallucinogener kan være ekstremt destruktive for personer med skizofreni og bør frarådes. Samtidigt stofmisbrug er en stærk indikator for dårligt resultat og kan føre til manglende overholdelse af medicinering, tilbagefald, hyppige hospitalsindlæggelser, nedsat funktion og tab af social støtte, herunder hjemløshed.

