Medicinsk ekspert af artiklen
Nye publikationer
Timoma hos voksne og børn
Sidst revideret: 23.04.2024

Alt iLive-indhold gennemgås medie eller kontrolleres for at sikre så meget faktuel nøjagtighed som muligt.
Vi har strenge sourcing retningslinjer og kun link til velrenommerede medie websteder, akademiske forskningsinstitutioner og, når det er muligt, medicinsk peer reviewed undersøgelser. Bemærk at tallene inden for parentes ([1], [2] osv.) Er klikbare links til disse undersøgelser.
Hvis du mener, at noget af vores indhold er unøjagtigt, forældet eller på anden måde tvivlsomt, skal du vælge det og trykke på Ctrl + Enter.
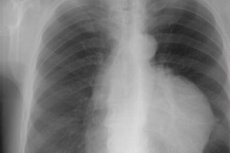
Blandt ganske sjældne neoplasmer skelner specialister thymom, som er en tumor i thymusens epitelvæv - et af immunsystemets vigtigste lymfoide kirtelorganer.
Epidemiologi
Blandt alle kræftformer er andelen af thymustumorer mindre end 1%. Forekomsten af thymom estimeres af WHO i 0,15 tilfælde per 100 tusinde mennesker. Og for eksempel i Kina er den samlede forekomst af malignt tymom 6,3 tilfælde per 100 tusinde mennesker. [1]
Timoma af det forreste mediastinum, der tegner sig for 90% af alle thymus tumorer, tegner sig for 20% af tumorer i denne lokalisering - i det øverste bryst, under brystbenet.
I andre tilfælde (højst 4%) kan tumoren forekomme i andre områder, og dette er mediastinal tymom.
Årsager thymom
Biologi og klassificering af thymiske neoplasier er komplekse medicinske problemer, og hun ved stadig ikke de nøjagtige årsager til thymus thymoma. Denne tumor påvises med samme frekvens hos mænd og kvinder, og thymom findes oftere hos voksne voksne.
Men en thymustumor hos unge mennesker samt thymom hos børn er sjælden. Selvom thymus (thymus-kirtel) er mest aktiv nøjagtigt i barndommen, da det dannende immunsystem kræver et stort antal T-lymfocytter, der er produceret af denne kirtel.
Thymuskirtlen, der når sin største størrelse i puberteten, indgår gradvist hos voksne (krymper i størrelse), og dens funktionelle aktivitet er minimal.
Mere information i materialet - Fysiologi af thymuskirtlen (thymus)
Risikofaktorer
Arvelige eller miljømæssige risikofaktorer, der disponerer for udviklingen af thymom, er heller ikke blevet identificeret. Og i dag betragtes risikofaktorer, der er bekræftet af kliniske statistikker, som alder og etnicitet.
Risikoen for denne type neoplasma vokser med alderen: thymomer observeres oftere hos voksne 40-50 år gamle og efter 70 år.
Ifølge amerikanske onkologer er denne tumor i USA mest almindelig blandt repræsentanter for det asiatiske race, afroamerikanere og folk fra Stillehavsøerne; thymom er mindst sandsynligt at findes hos hvidt hud og latinamerikansk. [2]
Patogenese
Ligesom årsagerne forbliver patogenesen af thymom et mysterium, men forskere mister ikke håbet om at løse det og overvejer forskellige versioner, herunder UV-stråling og stråling.
T-lymfocytterne produceres af thymus, deres migration til perifere lymfoide organer er sikret, og antistofproduktion med B-lymfocytter induceres også. Derudover udskiller dette lymfoide kirtelorgan hormoner, der regulerer differentieringen af lymfocytter og de komplekse interaktioner af T-celler i thymus og væv fra andre organer.
Timoma henviser til epiteltumorer og vokser langsomt - med spredning af normale eller modificerede medullære epitelceller (svarer til det normale). Eksperter bemærker, at epitelcellerne, der udgør det maligne thymom, muligvis ikke har typiske tegn på malignitet, hvilket bestemmer de cytologiske træk ved denne tumor. Og dens ondartede opførsel, observeret i 30-40% af tilfældene, er en invasion af de omgivende organer og strukturer.
En analyse af forholdet mellem thymom og andre sygdomme viste, at næsten alle af dem er autoimmune i naturen, hvilket kan indikere nedsat tolerance af immunkompetente celler og dannelsen af en stabil autoimmun reaktion (cellulær auto-reaktivitet). Den mest almindelige relaterede tilstand (hos en tredjedel af patienterne) er myasthenia gravis med thymom. Myasthenia gravis er forbundet med tilstedeværelsen af autoantistoffer mod acetylcholinreceptorerne i neuromuskulære synapser eller til enzymet muskel tyrosinkinase.
Korrelationen af tumorer af denne type med sådanne samtidigt forekommende autoimmune sygdomme som polymyositis og dermatomyositis, systemisk lupus erythematosus, røde blodlegemer aplasi (hos halvdelen af patienterne), hypogammaglobulinæmi (hos 10% af patienterne), bullous dermatoser (pemphigus), pernicious anæmi eller megal Addisons sygdom), ulcerøs colitis, Cushings sygdom, sklerodermi, diffus toksisk struma, Hashimoto thyroiditis, ikke-specifik aortoarteritis (Takayasu syndrom), Sjogren's syndrom, hyperparaty reoidisme (overskydende parathyreoideahormon), Simmonds sygdom (panhypopituitarism), Good's syndrom (kombineret B- og T-celle immundefekt).
Symptomer thymom
I 30-50% af tilfældene er der ingen symptomer på en tumorvækst i det tymiske epitelvæv, og som radiologer har bemærket, registreres thymoma ved et uheld på røntgenbillede af brystet (eller CT) - under en undersøgelse, der blev udført af en anden grund.
Hvis svulsten manifesterer sig, mærkes de første tegn i form af ubehag og pres i brystet og brysthulen, hvortil åndenød, vedvarende hoste, brystsmerter af ubestemt karakter og andre tegn på det overlegne vena cava-syndrom kan være med .
Patienter, der har myasthenia gravis under thymoma, klager over træthed og svaghed (for eksempel er det vanskeligt for dem at løfte hænderne for at kæmme deres hår), dobbelt syn (diplopia), sværhedsbesvær (dysfagi), hængende øverste øjenlåg (ptosis). [3]. [4]
Niveauer
Væksten af thymom og graden af dens invasivitet bestemmes af stadierne:
I - tumoren er fuldstændigt indkapslet og vokser ikke ind i fedtvævet i mediastinum;
IIA - tilstedeværelse af tumorceller uden for kapslen - mikroskopisk penetrering gennem kapslen ind i det omgivende fedtvæv;
IIB - makroskopisk invasion gennem kapslen;
III - makroskopisk invasion af tilstødende organer;
IVA - der er pleurale eller perikardielle metastaser;
IVB - tilstedeværelsen af lymfe eller hæmatogene metastaser i det ekstratorakale område.
Forms
Opførelsen af disse tumorer er uforudsigelig, og de fleste af dem er i stand til at udvikle sig som kræft og sprede sig ud over kirtlen. Så thymomer kan være godartede eller ondartede; ondartet (eller invasiv) thymom er tumorer, der opfører sig aggressivt. De fleste vestlige eksperter tilskriver thymoma til ondartet neoplasi. [5]
Ved at kombinere og systematisere de allerede eksisterende klassifikationer af thymiske tumorer, opdelte WHO-eksperter alle typer thymus efter deres histologiske type.
Type A - medullær thymom, bestående af tumorepitelceller i thymus (uden nuklear atypi); i de fleste tilfælde er tumoren indkapslet, oval.
Type AB er et blandet thymom, hvor der er en blanding af spindelformede og afrundede epitelceller eller lymfocytiske og epiteliske komponenter.
Type B1 er et kortikalt thymom bestående af celler, der ligner epitelcellerne i jern og dets cortex, såvel som områder, der ligner thymus medulla.
Type B2 - kortikalt thymom, hvis nyligt dannede væv har hævede epiteliale retikulære celler med vesikulære kerner og arrays af T-celler og B-celle follikler. En tumorcelle kan akkumuleres i nærheden af beholderne i thymus.
Type B3 - epitel eller squamoid thymom; består af lamellært voksende polygonale epitelceller med eller uden atypi samt ikke-tumorlymfocytter. Det betragtes som et veldifferentieret thymisk carcinom.
Type C - thymic carcinoma med histologisk atypi af celler.
Når thymom opfører sig aggressivt med invasion, kaldes det undertiden ondartet.
Komplikationer og konsekvenser
Konsekvenserne og komplikationerne af thymom skyldes disse tumors evne til at vokse ind i nærliggende organer, hvilket fører til en krænkelse af deres funktioner.
Metastaser er normalt begrænset til lymfeknuder, pleura, pericardium eller membran, og ekstra-thorakal (ekstratoracisk) metastase - til knogler, knoglemuskler, lever, mavevæg - observeres sjældent.
I nærvær af thymom er risikoen for at udvikle kræft næsten fire gange højere, og sekundære ondartede neoplasmer kan findes i lungerne, skjoldbruskkirtlen og lymfeknuder.
Derudover kan thymom - selv efter komplet resektion - gentage sig. Som klinisk praksis viser, forekommer tilbagefald af thymom 10 år efter fjernelse i 10-30% af tilfældene.
Diagnosticering thymom
Ud over anamnese og undersøgelse inkluderer diagnosen thymom en hel række undersøgelser. Tildelte tests er rettet både mod at identificere beslægtede sygdomme og tilstedeværelsen af paraneoplastisk syndrom og til at bestemme den mulige spredning af tumoren. Dette er en generel og komplet klinisk blodprøve, analyse af antistoffer, for niveauet af skjoldbruskkirtelhormoner og parathyreoideahormon, ACTH osv. [6]
Instrumental diagnostik involverer visualisering ved obligatorisk røntgenbillede af brystet (i direkte og lateral projektion), ultralyd og computertomografi. Det kan også være nødvendigt at udføre thorax MTR eller PET (positronemissionstomografi).
Thymom på roentgenogrammet har formen af en oval jævnt eller let bølget skitseret - lobet densitet af blødt væv, skiftet let til siden i forhold til midten af brystet.
Timoma på CT ser ud til at have en betydelig akkumulering af neoplastisk væv i mediastinum.
Ved anvendelse af en finnåleaspirationsbiopsi (under CT-kontrol) opnås en tumorvævsprøve til dets histologiske undersøgelse. Selvom evnen til at bestemme typen af neoplasma så nøjagtigt som muligt kun tilvejebringes ved postoperativ histologi - efter dens fjernelse: på grund af den histologiske heterogenitet af thymus, hvilket komplicerer deres klassificering til en bestemt type.
Differential diagnose
Differentiel diagnose skal tage højde for sandsynligheden for, at patienten har: thymomegaly, thymus hyperplasi, thymolipoma, lymfom, nodulær form af retrostern strik, perikardial cyste eller tuberkulose i de intrathoraciske lymfeknuder .
Hvem skal kontakte?
Behandling thymom
Som regel begynder behandling af en thymuskirtelepiteltumor i trin I med operationen til at fjerne thymom (ved hjælp af en komplet median sternotomi) med samtidig resektion af thymus - thimektomi. [7]
Kirurgisk behandling af en trin II-tumor består også i fuldstændig fjernelse af thymus med mulig adjuvansstrålebehandling (til en højrisiko-neoplasma).
I trin IIIA-IIIB og IVA kombineres følgende: kirurgi (herunder fjernelse af metastaser i pleuralhulen eller lungerne) - før eller efter et kemoterapiforløb eller stråling. Perfusionskemoterapi, målrettet og strålebehandling kan anvendes i tilfælde, hvor fjernelse af tumoren ikke giver den forventede effekt, eller tumoren er specielt invasiv. [8]
Til kemoterapi anvendes Doxorubicin, Cisplatin, Vincristine, Sunitinib, Cyclophosphamid og andre kræftmedicin . Kemoterapi gives til alle inoperable patienter. [9], [10], [11]
Behandling af thymom i trin IVB udføres i henhold til en individuel plan, da generelle anbefalinger ikke er udviklet.
Vejrudsigt
Thymomer vokser langsomt, og udsigterne til en vellykket kur er meget højere, når neoplasma opdages i de tidlige stadier.
Det er klart, at for thymus trin III-IV - sammenlignet med trin I-II tumorer - er prognosen mindre gunstig. I henhold til statistikken fra American Cancer Society, hvis overlevelse i fem år på trin I anslås til 100%, i fase II - til 90%, så forlader thymomer i trin III 74%, og i fase IV mindre end 25%.

