Medicinsk ekspert af artiklen
Nye publikationer
HPV type 18: struktur, patogenese, prognose
Sidst revideret: 03.07.2025

Alt iLive-indhold gennemgås medie eller kontrolleres for at sikre så meget faktuel nøjagtighed som muligt.
Vi har strenge sourcing retningslinjer og kun link til velrenommerede medie websteder, akademiske forskningsinstitutioner og, når det er muligt, medicinsk peer reviewed undersøgelser. Bemærk at tallene inden for parentes ([1], [2] osv.) Er klikbare links til disse undersøgelser.
Hvis du mener, at noget af vores indhold er unøjagtigt, forældet eller på anden måde tvivlsomt, skal du vælge det og trykke på Ctrl + Enter.
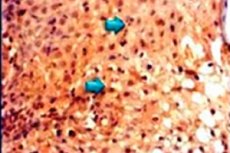
Udseendet af vorter og papillomer på kroppen er forbundet med indtrængen af papillomatøs virus i kroppen. Men ikke alle ved, at relativt harmløse neoplasmer på huden ikke er den eneste manifestation af denne langt fra sikre virus. Det, der trods alt er samlet under navnet human papillomavirus (HPV), er en lang række infektionstyper, der forårsager forskellige sygdomme, herunder kræft, med deres karakteristiske symptomer. HPV-typerne 18 og 16 betragtes som særligt farlige. Og vi kan kun ønske, at vores læsere aldrig lærer dem at kende nærmere.
Struktur HPV type 18
Da forskere efter en lang søgen efter sandheden endelig formåede at identificere en livsform som virus, var de ikke overraskede over, at disse mikropartikler forblev ubemærkede i så lang tid. Deres lille størrelse (op til 500 nm) tillod dem at passere gennem forskellige filtre. Og selv såning i et gunstigt miljø gav ikke resultater, da det blev opdaget, at virus ikke kan formere sig uden for en levende celle.
Virusser er en ikke-cellulær form for levende materie. Selvom det er meget vanskeligt at bedømme, hvor meget af dette stof der er levende. Med mikroskopiske dimensioner og evnen til at trænge ind i en levende celle, er virus kun aktive inde i menneskekroppen eller andre levende organismer, herunder bakterier (bakterier har deres egne virus, der forårsager sygdomme og død af mikroorganismer, de kaldes bakteriofager og bruges til medicinske formål). I miljøet omkring os er virus inaktive og viser ikke tegn på liv.
Papillomavirus rammer hovedsageligt pattedyr, som er mere egnede end andre levende væsner til introduktion og liv af viruspartikler kaldet virioner. Huden og især den sarte slimhinde hos en person viste sig at være let permeabel for HPV-virioner, hvilket er grunden til en høj procentdel af virusbærere blandt mennesker. Desuden er det mennesker i forskellige aldre, fordi selv en nyfødt baby kan få en papillomavirusinfektion under bevægelse gennem moderens kønsorganer, hvis der er spidse kondylomer på slimhinden i hendes livmoder eller vagina.
HPV 18 er en af 18 typer papillomavirus med høj risiko for at udvikle kræft. Dens virioner er runde i formen og meget små i størrelse (ikke mere end 30 nanometer). I deres størrelse er de tæt på store proteinmolekyler.
Normalt har levende celler, inklusive bakterielle, 2 typer nukleinsyrer (DNA og RNA) i deres struktur, som bærer genetisk information om arvelige egenskaber. Virus indeholder kun én type nukleinsyre. Papillomavirus tilhører klassen af DNA-holdige virus.
HPV-genomet er repræsenteret som et ringformet DNA-molekyle bestående af 2 kæder, omgivet af en proteinskal (kapsid). Dette er den enkleste partikel, som ikke har sin egen energiudveksling og ikke er i stand til proteinsyntese. Det eneste, den kan gøre, er at trænge ind i et levende væsens krop ved utilsigtet at komme på huden og hæfte sig til værtscellen, hvor den lever af dens energi og gradvist ødelægger den.
Det humane papillomavirus-genom koder for to typer proteiner:
- tidligt (de er karakteriseret ved regulatoriske og reproduktive funktioner; i HPV 18 har disse samme proteiner en kræftfremkaldende effekt og fremkalder malign degeneration af værtsceller),
- sent (disse er de proteiner, der danner virionmembranen).
Menneskekroppen er en kompleks struktur, der beskytter mod forskellige patologiske processer. Således styres cellernes vækst og reproduktion af bestemte gener. Tidlige proteiner E6 og E7 i HPV 18-virionet ødelægger gener, der forhindrer udviklingen af tumorprocesser i en levende organisme.
Virioner trænger ikke dybt ind. De parasiterer i de indre lag af huden og slimhinderne og påvirker unge og modne keratinocytter i epidermis. Indtil viruspartiklen trænger ind i cellen, er den ikke i stand til at reproducere sig, og dens adfærd er identisk med den, der observeres, mens virionet er uden for den levende organisme. Men når den trænger ind i en levende celle, som bliver en kilde til næring og energi for virionet, kasserer den sin proteinskal og integreres i cellegenomet, hvilket ændrer dens egenskaber. Det vil sige, at informationen kodet i virionets NC bliver cellens egen genetiske information. Og denne information i stærkt onkogene HPV-typer har en destruktiv karakter og stimulerer konstant celledeling, som immunsystemet ikke længere er i stand til at kontrollere.
I en celle inficeret med en virus syntetiseres nyt DNA og kapsider og kombineres til nye fuldt dannede virioner med de samme egenskaber. De nye virioner indfanger andre celler og ændrer deres genetiske information ligesom deres forfædre.
Livscyklus HPV type 18
Papillomavirussens livscyklus er knyttet til udviklingsstadierne for epidermis' hovedceller - keratinocytter. Det er lettest for virionet at trænge ind i en ung celle under dens aktive deling. Sådanne celler er placeret nær basalmembranen, der er placeret under epidermis (under dens øvre lag). Men efterhånden som de modnes, stiger unge keratinocytter inficeret med virussen højere op, hvor nye virioner dannes.
Inkubationsperioden for HPV 18, som forårsager anogenitale vorter, kan vare fra 1 til 4 måneder eller mere. Det betyder, at en person, der er smittet med virussen, ikke vil have mistanke om, at de bærer virussen, i flere uger eller måneder, før de første symptomer på sygdommen viser sig. Men selv vorter er ikke tegn på kræft. Det vil tage flere år, før en godartet tumor forårsaget af virussen omdannes til en ondartet.
Det er meget vanskeligt at forudsige, hvor hurtigt dette vil ske, fordi alt afhænger af det menneskelige immunsystem og dets evne til at undertrykke cellevækst. Hos nogle patienter kan malignitet af celler opdages så tidligt som 5 år efter infektion, mens andre har brug for 25-30 år, og hos andre vil kroppen være i stand til at håndtere virussen og fjerne den i løbet af denne tid, som det sker med lav-onkogene vira (normalt dør næsten alle sådanne virioner naturligt inden for et år).
Patogenese
I dag kendes der mere end hundrede typer papillomavirusinfektion. Omkring 80 af dem forårsager forskellige sygdomme hos mennesker. Men ikke alle er lige farlige, så inden for virologi er der en opdeling af HPV-typer i høj- og lav-onkogene. Før HPV type 16 var alt mere eller mindre fredeligt, fordi virus fra type 1 til 15 kun forårsagede vorter på kroppen. Sandt nok er type 6, 11 og 13 også ansvarlige for forekomsten af kønsvorter på slimhinden i de indre kønsorganer hos kvinder, men de udgør ikke en særlig fare.
Men startende med HPV type 16 begynder problematiske vira med høj risiko for at udvikle onkologiske patologier. Alle efterfølgende vira udgør en trussel mod onkologi. Ud over type 16 betragtes 18, 31, 33, 39, 45 og nogle andre som stærkt onkogene (i alt 18 typer).
Som vi kan se, inkluderer denne liste også den humane papillomavirus type 18, der interesserer os. Desuden er det den høj-onkogene risiko HPV 18, sammen med HPV 16, der oftest optræder i gynækologiske journaler som en årsag til livmoderhalskræft.
HPV 18 og kræft
Der er omkring 40 typer papillomavirusinfektion, der påvirker de urogenitale organer og forårsager udseendet af spidse og flade kondylomer på slimhinden. Men afhængigt af typen af patogen kan sådanne neoplasmer være en simpel kosmetisk defekt eller en kræftsvulst.
Spidse kondylomer er konvekse udvækster på huden i form af papiller, hvis farve kan være næsten umulig at skelne fra huden eller være noget lysere end den. Når de er påvirket af virussen, kan både enkelte kondylomer og flere kondylomer bestående af flere tæt placerede udvækster ses på slimhinderne. Sådanne neoplasmer kan findes i analområdet og perineum, såvel som på slimhinden i de indre kønsorganer hos kvinder.
Disse udvækster er meget smitsomme. Med sådanne "papiller" nærmer risikoen for at overføre virussen sig hundrede procent. Hvordan overføres HPV? Den humane papillomavirus betragtes som en af de mest almindelige urogenitale infektioner. Infektion forekommer normalt under samleje, men kontaktsmitte er også mulig ved berøring af det berørte område.
Tilstedeværelsen af spidse kondylomer betyder ikke, at en person kan få kræft. Disse er neoplasmer med moderat onkogenicitet, som ikke ofte fører til onkologi. Men forekomsten af flade kondylomer, som er placeret i niveau med den omgivende overflade af slimhinden, repræsenterer allerede en reel risiko for en dødelig sygdom.
Flade kondylomer er et sjældnere fænomen, som hovedsageligt findes hos kvinder i vagina og livmoderhals. Læger bebrejder forekomsten af sådanne neoplasmer på stærkt onkogene typer af virussen, herunder HPV 18.
Udseendet af kondylomer på kvinders og mænds kønsorganer er endnu ikke tegn på kræft. Og selv en prædisposition for onkologi afsløres i laboratoriet, når virustypen bestemmes. For eksempel vil påvisning af HPV type 6, 43 eller 11 ikke give lægen nogen særlig bekymring for patientens helbred, selvom han vil foreslå at fjerne væksterne på slimhinden for en sikkerheds skyld. En anden sag er, om analysen viser tilstedeværelsen af HPV type 18.
Hvad er så farligt ved HPV 18? Vi har allerede nævnt, at denne type human papillomavirus er klassificeret som meget onkogen. Desuden er det en ret almindelig infektion, der kan gemme sig i kroppen i lang tid, ødelægge raske celler, ændre deres genetiske information og presse dem til ukontrolleret reproduktion.
Ifølge forskellige data er fra 70 til 90% af planetens indbyggere bærere af forskellige typer papillomavirusinfektion. Blandt kvinder diagnosticeret med livmoderkræft var 2/3 bærere af virus af type 18 og 16, hvilket indikerer, at disse typer HPV er de farligste.
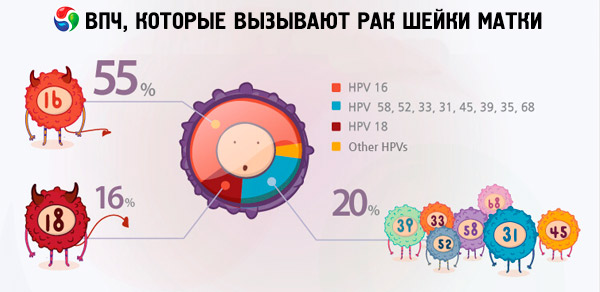
Det er HPV-typerne 18 og 16, der ofte forårsager udvikling af kræftsvulster på baggrund af sygdomme, der ikke forårsager sådanne komplikationer hos mennesker uden virussen. For eksempel kan erosion eller dysplasi af livmoderhalsen uventet udvikle sig til livmoderhalskræft netop på grund af HPV-typerne 16 og 18. Kvinder, der ikke er blevet diagnosticeret med stærkt onkogene typer papillomavirus, kan leve med disse patologier i mange år uden nogen særlig livsrisiko.
Men hvad er det for nogle parasitter, der ikke kun lever på bekostning af mennesker, men også gradvist dræber dem? Lad os prøve at se på papillomavirus fra et biologisk synspunkt.
 [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
Komplikationer og konsekvenser
Human papillomavirus er en af de mest almindelige urogenitale infektioner. Men indtil sygdommen har eksterne symptomer, er det umuligt at opdage den uden særlige undersøgelser. Det er umuligt at sige, at dette er dårligt, for indtil der ikke er nogen manifestationer, er det for tidligt at drage konklusioner om de mulige konsekvenser. Der er en mulighed for, at sygdommen slet ikke manifesterer sig, hvilket betyder, at dens behandling vil være meningsløs, fordi selv papillomer, der optræder på kroppen og slimhinderne, kan forsvinde sporløst efter et stykke tid.
Læs også:
Diagnosticering
Når symptomerne allerede er opstået, og patienten konsulterer en læge om dem eller i forbindelse med et andet problem, vil en gynækolog eller urolog helt sikkert være opmærksom på forekomsten af vækster på sådanne usædvanlige steder som kønsorganer og anus under en fysisk undersøgelse. Hvis sådanne neoplasmer optræder i munden (larynx og stemmebånd), kan deres forekomst også være af interesse for en terapeut eller ØNH-specialist.
Ved undersøgelse af kvinder kan mistanke om papillomavirus falde, når der opdages cervikal erosion (især hvis den ikke er blevet behandlet i lang tid), hyperplastiske processer ved indgangen til livmoderhalskanalen, cystiske formationer, der aktivt stiger i størrelse. Hos mænd vil en urolog eller androlog være opmærksom på udseendet af pletter og plaques i området omkring hovedet og kroppen af patientens penis.
En fysisk undersøgelse af det berørte område giver en mistanke (med tilstrækkelig nøjagtighed) om en papillomavirusinfektion. Men samtidig kan lægen ikke med egne øjne bestemme, hvilken virusstamme der forårsagede forekomsten af specifikke ydre symptomer. Normalt vises flade kondylomer på slimhinden med HPV type 18 eller 16, men i de fleste tilfælde påvises flere virusstammer hos én patient på én gang, hvilket betyder, at spidse kondylomer (enkelte eller flere) og anogenitale vorter også kan forekomme på slimhinden.
Under sådanne forhold er det meget vanskeligt at bestemme, hvilke typer af virussen en bestemt patient har. Men dette skal gøres, fordi der udover sikre lav-onkogene stammer også kan påvises typer med medium eller høj onkogenicitet, som kan forvandle en harmløs neoplasme til en kræftsvulst.
HPV-diagnostik er ikke begrænset til kun ekstern undersøgelse. For at detektere virussen i kroppen og bestemme dens type praktiseres følgende:
- Undersøgelse af slimhindevæv i de indre kønsorganer ved hjælp af et specielt mikroskop (kolposkopi). Denne metode giver dig mulighed for omhyggeligt at undersøge læsionerne og identificere ikke kun spidse kondylomer (de er normalt synlige for det blotte øje), men også flade. Ved hjælp af kolposkopi kan læger omhyggeligt undersøge væv med dysplastiske processer og deres reaktion på specielle reagenser (Schiller-test): Lugols opløsning eller eddike (3% vandig opløsning). Hvis der er maligne celler, får det berørte område en hvidlig farvetone.
- Smearmikroskopi (cytologisk undersøgelse af biomateriale taget fra overfladen af vaginalslimhinden, livmoderhalskanalen eller urinrøret). Cytologi i tilfælde af papillomavirusinfektion spiller ikke en afgørende rolle i diagnosticeringen af sygdommen. Det giver dog mulighed for at identificere modificerede celler (koilocytter og dyskeratocytter) og bedømme graden af udvikling af den maligne proces baseret på deres antal.
- Histologisk undersøgelse er også vævsmikroskopi, men biomaterialet er ikke længere slim, men et lille stykke af den berørte epidermis og dybere væv taget under en gynækologisk eller urologisk undersøgelse (biopsi). En sådan analyse udføres, hvis cytologi viser et tvivlsomt eller positivt resultat. Dette er den mest præcise metode til at detektere onkologiske sygdomme.
- Blodprøve for antistoffer. Denne test er indikativ, selv når der endnu ikke er eksterne manifestationer af en virusinfektion, men virussen allerede er kommet ind i menneskekroppen og kan cirkulere hæmatogent (gennem blodet). Testen giver dig mulighed for at identificere den humane papillomavirus, men den kan ikke bestemme infektionsgraden (kvantitative indikatorer for virioner) og virustypen direkte med 100% nøjagtighed.
- PAP-test. Denne test er ikke kun relevant for kvinder med mistanke om livmoderhalskræft, men også til at påvise HPV 18 hos mænd. Ligesom dysplasi-foci smøres neoplasmer på penis med en 3% opløsning af eddikesyre. En positiv test for HPV 18 vil vise det korrekte vaskulære netværk i reagenset.
- HPV Digene-test eller hybrid capture-metode. En innovativ teknik, der gør det muligt at differentiere stærkt onkogene stammer af papillomavirus fra lavt onkogene stammer. Der udføres to tests. Den ene (395) identificerer lavt onkogene HPV-typer, og den anden (394) identificerer stærkt onkogene HPV-typer, herunder HPV 18 og 16.
Normalt udføres denne undersøgelse i kombination med en cytologisk analyse af smearet.
- PCR-analyse (polymerasekædereaktion, PCR-test) er ikke en ny, men ofte dokumenteret metode til at detektere stærkt onkogene typer af human papillomavirus: HPV 18, 16, 31, 33, 56 osv., der gør det muligt at detektere farlige sygdomme allerede i tidlige stadier. Som biomateriale anvendes et udstrygning fra slimhinden, sjældnere blod eller urin.
I dag er PCR-test den mest populære og præcise analyse, der giver dig mulighed for at isolere virussens DNA. Den bestemmer ikke kun virustypen og -arten, men også dens mængde.
PCR-testens struktur skelner mellem:
- PCR HPV 16 og 18 kvalitativ (bestemmelse af stærkt onkogene stammer af virussen)
- HPV-PCR med genotypning (bestemmelse af virusgenotypen, hvilket er nødvendigt for effektiv behandling, under hensyntagen til den identificerede stammes resistens over for lægemidler),
- HPV 18 kvantitativ PCR (bestemmelse af infektionsgraden eller antallet af virioner) og nogle andre forskningsmuligheder, herunder kombinerede.
En kvalitativ type forskning gør det kun muligt at bestemme tilstedeværelsen af en bestemt virusstamme i kroppen. Afkodningen af resultaterne for HPV 18 eller en anden virustype vil indeholde et af ordene: "positiv" eller "negativ". For eksempel HPV 16 18 positiv (+), hvis der blev påvist fragmenter af virussens DNA i biomaterialet, eller HPV 16 18 negativ (-), hvis der ikke blev påvist nogen.
For at finde ud af, hvor alvorlig situationen er, når man identificerer stærkt onkogene stammer af virussen, er det nødvendigt at udføre en yderligere kvantitativ analyse. Her vil alt afhænge af personens immunitet (både generel og lokal). Jo svagere immunforsvaret er, desto større antal virioner i biomaterialet vil blive detekteret.
Analysatoren under PCR-testning gør det muligt at detektere mere end 0,3 kopier af HPV-DNA pr. ml, hvilket betragtes som normen for HPV 18, da et mindre antal kopier ikke længere har klinisk betydning og ikke er i stand til at forårsage alvorlig patologi.
Påvisning af en minimal mængde papillomavirus-DNA indikerer i sig selv god immunitet. Men det er også muligt, at infektionen kan være opstået for nylig (i dette tilfælde vil PCR-resultatet blive erklæret tvivlsomt), så efter et stykke tid er det værd at tage en gentagelsestest på anbefaling af en læge.
Når det kommer til livmoderhalskræft, er de mest almindelige typer papillomavirusinfektion, der optræder i forskningsresultater, HPV 16 og 18. Hvad er forskellen mellem HPV 16 og HPV 18, da begge typer af virussen betragtes som meget onkogene og bebrejdes udviklingen af livmoderhalskræft? Det skal siges, at graden af onkogenicitet af disse virusstammer ikke er den samme. Ifølge nogle internetkilder betragtes HPV 16 som den farligste og tegner sig for 50% af tilfældene af kræftpåvisning, mens HPV 18 kun er synderen til denne farlige sygdom i 10% af tilfældene.
Udenlandske forskere, der har udført en række undersøgelser, er imidlertid kommet til den konklusion, at synderen i udviklingen af invasive adenocarcinomer (og det er denne type livmoderhalskræft, som læger opdager hos de fleste patienter) i de fleste tilfælde stadig er HPV-18, og i de tilfælde, hvor begge stammer af virussen opdages, bidrager den 18. type til sygdommens hurtige progression. I tilfælde af ikke-invasive typer af kirtelkræft, der ikke kun påvirker reproduktionssystemet, men også andre organer, spiller HPV-16 den ledende rolle.
Forekomsten af tidlige dysplastiske processer i livmoderen under studier blev i nogle tilfælde observeret allerede før introduktionen af HPV 16-genomet i cellen, og dette indikerer, at integrationen af denne type virus i cellerne i en levende organisme ikke er en nødvendig betingelse for sygdommens udvikling. Den patologiske proces begynder, selv før dens første tegn optræder.
Men udviklingen af svær grad 3 cervikal dysplasi, der ofte udvikler sig til invasiv adenocarcinom, indebærer i de fleste tilfælde integration af HPV 18 og andre typer papillomavirusinfektion, hvilket forårsager patologiske processer i livmoderen (højt onkogen HPV 31, 33, 52b, 58 og lavt onkogen HPV 6 og 11) i cellen. Dette er nødvendigt for at overføre dens genetiske information til den, information der efterfølgende vil ændre dens egenskaber og omdanne den til en kræftsvulst.
Men selv introduktionen af en stærkt onkogen virus i en celle forårsager ikke altid kræft. Kun 1 ud af 100 kvinder med dysplasi diagnosticeres efterfølgende med livmoderhalskræft. Alt afhænger af varigheden af virussens tilstedeværelse i kroppen og dens evne til at udtrykke de kræftfremkaldende gener E6 og E7 (deres introduktion i værtscellens genom og overførsel af information, der forårsager mutationer), aktivering af mekanismerne til transformation af det kvindelige kønshormon østradiol til 16α-OH-steron, tilstedeværelsen eller fraværet af multiple mutationsskader på kromosomerne i en levende celle. Således udvikler onkologiske sygdomme på baggrund af papillomavirusinfektion sig kun med samtidig interaktion af flere faktorer, der skaber grobund for initiering af processen med malign degeneration af celler.
Forebyggelse HPV type 18
Palillomavirusinfektion er et problem, der bekymrer mange mennesker. Og dette understøttes af relevante internetressourcer, hvor de, der er blevet diagnosticeret med stærkt onkogene typer af virussen, deler deres problemer og beder om råd om, hvad de skal gøre nu, hvordan man bekæmper denne lille parasit, der kan forårsage en forfærdelig sygdom.
De mennesker, der har bærere af virussen i deres familie eller blandt nære venner, er ikke mindre bekymrede. Deres opslag udtrykker bekymring for deres kæres liv, men samtidig er de bekymrede for deres helbred, da de er klar over, at virussen er ret smitsom. Og selvom den primære smittevej for virussen anses for at være seksuel (især i nærvær af eksterne manifestationer), hvilket betyder, at faren primært er for seksuelle partnere, forstår folk, at HPV-virioner også kan findes i patientens blod eller andre fysiologiske væsker og sekreter. Dette er det, der skræmmer mange, og tvinger dem til at begrænse kommunikationen med virusbæreren.
Faktisk er risikoen for smitteoverførsel ved kontakt minimal. Der er ingen præcise beviser for, at kontakt-husstandsruten er relevant i dette tilfælde, så læger tager det slet ikke i betragtning. Ved kysse kan virussen kun overføres, hvis en af partnerne har papillomavirus-neoplasmer i halsen, men selv der ender det normalt som et resultat af oralsex. Det vil sige, at alt igen handler om seksuel kontakt: oral, vaginal og rektal, som kan sætte virussen i endetarmen.
Og igen, virussens tilstedeværelse i kroppen er ikke en indikator for, at en person efterfølgende vil blive klient på en onkologisk klinik. Det er værd at huske på, at blandt kvinder med HPV 16 eller 18 får kun 1% livmoderhalskræft, så du bør ikke være for ked af at blive smittet med virussen og sætte en stopper for dit liv på forhånd. Depression og unødvendige bekymringer kan kun forværre situationen.
Det er meget mere logisk regelmæssigt at besøge en gynækolog eller dermatovenerolog, gennemgå den behandling, de har ordineret, og i fremtiden være mere selektiv i valget af en seksuel partner.
Hvilke forebyggende foranstaltninger kan anbefales til dem, der ikke er blevet diagnosticeret med papillomavirusinfektion, så den ikke opdages i fremtiden:
- En gang om året, eller endnu bedre, hvert halve år, skal du gennemgå en undersøgelse hos en gynækolog (kvinder) eller urolog/androlog (mænd), selvom der ikke er symptomer på sygdommen. En sådan undersøgelse er især vigtig for dem, der har haft tilfælde af kræft i familien, hvilket indikerer en prædisposition for dem.
- Vi anbefaler at være mere forsigtig, når du vælger en sexpartner. Lad det være en, men pålidelig partner, der ikke løber til side, end mange tvivlsomme. Det er nødvendigt at huske, at en person måske ikke engang har mistanke om sin sygdom, men allerede er en kilde til fare, da han er en virusbærer. For eksempel kan kvinder ikke visualisere tilstanden af slimhinden i de indre kønsorganer, hvilket betyder, at selv udseendet af indre kondylomer kan forblive ubemærket i lang tid. Og en mand, selv i mangel af eksterne manifestationer, bør forstå, at for en partner med svækket immunitet er han stadig en risikofaktor for infektion, fordi selv 1 virion er i stand til efterfølgende at reproducere et stort antal kloner.
- Hvis en af seksuelle partnere har HPV 18 eller 16, men under forværringen af infektionen, bør han begrænse seksuel kontakt, indtil tegnene på sygdommen forsvinder. I fremtiden anbefales det at bruge et så pålideligt middel til beskyttelse mod forskellige infektioner som kondom. Spørgsmålet er stadig, om kondom fuldstændigt kan forsinke spredningen af infektion, men risikoen for infektion er meget lavere, hvilket også er vigtigt.
- Intimhygiejne før og efter samleje betragtes også som en forebyggende foranstaltning mod infektion. Og dette gælder ikke kun for vira, men også for lige så farlige infektioner, der forårsager seksuelt overførte sygdomme.
- Et stærkt immunforsvar er den vigtigste betingelse for kroppens sundhed, fordi vores immunsystem, hvis det fungerer korrekt, kan beskytte os mod forskellige ulykker. Og selvom stærkt onkogene typer af papillomavirus formår at trænge dybt ind i kroppens væv, vil immunsystemet ikke tillade dem at formere sig og provokere patologiske processer. Enhver infektion kan kun være aktiv i kroppen på baggrund af nedsat immunitet. Det betyder, at vi først og fremmest skal passe på immunsystemets sundhed.
Korrekt ernæring, en sund og aktiv livsstil, opgivelse af dårlige vaner, hærdningsprocedurer, rettidig behandling af sygdomme for at forhindre dem i at blive kroniske, hvilket alvorligt påvirker immunsystemet - dette er nøglen til stærk immunitet og forebyggelse af virussygdomme af enhver ætiologi.
- Da stress betragtes som en stærk faktor, der svækker kroppens forsvar, skal man lære at reagere korrekt på stressende situationer. Hvis en person ikke kan klare sine følelser og følelser på egen hånd, er det aldrig en skam at søge hjælp hos en specialist - en psykolog, hvilket længe har været praktiseret i udlandet, men stadig ikke er blevet moderne i vores hjemland.
- Vaccination er en af de mest pålidelige måder at forebygge mange infektioner på. I dag er der opfundet mange vacciner mod forskellige sygdomme, og papillomavirusinfektion er ingen undtagelse. Og hvis vaccinen tidligere primært virkede mod HPV-type 6 og 11, findes der i dag allerede flere vacciner, der kan forhindre infektion med de stærkt onkogene HPV-typer 16 og 18.
Lad os tale mere detaljeret om vaccination, som ikke bør forstås som en terapeutisk foranstaltning, men som en forebyggende foranstaltning mod virusinfektion. I udlandet er denne praksis allerede blevet bredt udbredt. For eksempel betragtes HPV-vaccination i Finland som obligatorisk for alle piger, der fylder 10 år.
I vores land er vaccination frivillig. Læger kan kun tilbyde en sådan forebyggende foranstaltning, og personen bestemmer selv, om han har råd til at købe vaccinen, hvis pris er fra 750 hryvnia og derover.
I dag tilbyder læger vores landsmænd primært 2 typer vacciner, der kan forhindre infektion med de vigtigste typer papillomavirus, som forårsager forekomsten af neoplasmer på slimhinden i kønsorganerne (6, 11, 16 og 18). Disse er vaccinerne "Gardasil" og dens billigere analog "Cervarix".
Det forebyggende forløb består af 3 injektioner. Intervallet mellem den første og anden vaccination er 1 måned. Den tredje injektion gives seks måneder efter den første. Proceduren varer cirka en time, hvor lægerne giver injektionen og observerer patientens reaktion. Vaccination af børn under 18 år udføres kun i forældrenes nærvær. Efter det fulde vaccinationsforløb forbliver patienten beskyttet i 3-6 år, uanset alder.
Vaccineproducenter anbefaler at starte vaccination i alderen 9-10 år, som angivet i brugsanvisningen til lægemidlet. Men læger mener, at en sådan foranstaltning vil være relevant for alle piger, unge kvinder og kvinder i alderen 9 til 26 år, samt for drenge i alderen 9 til 15-17 år. Hvis det ønskes, kan mænd, der bekymrer sig om deres helbred, også søge vaccination i en ung alder (Gardasil-vaccinen). Effektiviteten af begge vacciner er omkring 99%.
Det skal siges, at hvis infektionen allerede er til stede i kroppen, vil vaccination ikke være til nogen nytte, da den ikke påvirker sygdomsforløbet. Behandling af en virusinfektion bør udføres med andre lægemidler, der er beregnet til dette formål. Og vaccination er en effektiv forebyggende foranstaltning.
Men denne foranstaltning har sine ulemper. Teenagere, der er blevet vaccineret, begynder at føle sig usårlige, forsømmer grundlæggende præventionsforanstaltninger (vi taler om kondomer), tænker ikke meget på deres seksuelle partners helbred, "samler" seksuelle partnere osv. i den tro, at de ikke er i fare. Med tiden kan sådan adfærd blive en vane, men vaccinen har en begrænset virkningsvarighed, og læger giver normalt en 99% garanti i 3 år. Desuden kan sådan vilkårlig seksuel adfærd føre til infektion med papillomavirus.
Vejrudsigt
Prognosen for sygdomme forårsaget af papillomavirusinfektion afhænger af mange faktorer, hvoraf de vigtigste er arvelig prædisposition og hormonel baggrund. Dette er især relevant for kvinder, der har nedsat syntese af det kvindelige hormon østrogen og dets metabolisme. Jo tidligere infektionen opdages, jo lettere er det at forhindre de ubehagelige og farlige konsekvenser af dens reproduktion.
Men selvom patienten allerede har udviklet eksterne symptomer på sygdommen, er dette ikke en grund til panik. For det første, i mangel af HIV-infektion, trækker sygdommen sig tilbage selv efter at have taget immunmodulatorer, især hvis de dannede kondylomer og anogenitale vorter behandles på forhånd. Den værste prognose er for personer med immundefekt, fordi deres krop simpelthen ikke er i stand til at bekæmpe infektionen, så enhver infektionssygdom hos sådanne patienter fortsætter med komplikationer.
For det andet er fremkomsten af kondylomer eller udviklingen af dysplastiske processer i selve livmoderen ikke tegn på onkologi. Normalt går der mindst 5 år, før en godartet neoplasma bliver til en ondartet. I løbet af denne tid kan man med succes gennemgå mere end ét behandlingsforløb, hvilket kan forhindre sådanne farlige konsekvenser.
Det er en anden sag, hvis en kvinde ikke går til lægen i 5-10 år efter at have fået papillomavirusinfektion, og sygdommen udvikler sig. Men der er én ting her, faren for livmoderhalskræft overvurderes ofte. Hvis sygdommen opdages i første stadie, er overlevelsesraten i dette tilfælde 90-92%, hvilket er betydeligt højere end mange andre kræftformer. I tredje stadie er sandsynligheden for vellykket behandling dog allerede tredoblet.
Det skal siges, at kvinder (for ikke at nævne mænd) har tid til at forhindre mulige komplikationer af HPV 18. Processen udvikler sig ikke hurtigt, hvilket betyder, at der altid er en chance for at stoppe den, før de triste konsekvenser opstår. Og selvom det er meget problematisk at fjerne virussen fra kroppen, er der altid en måde at minimere dens negative indvirkning.
Lidt historie
Indtil slutningen af det 19. århundrede var menneskeheden rådvild. Folk var syge og døende, men lægerne kunne ikke forstå, hvad der forårsagede flere og flere nye sygdomme, som ikke kunne behandles med de lægemidler, der fandtes på det tidspunkt. Nogle mennesker døde af influenza, mens mærkelige spidse udvækster dukkede op på andres kroppe. Og lægerne kunne ikke svare på, hvad der forårsagede disse patologier, fordi laboratorieundersøgelser fra den tid ikke kunne identificere patogenet.
Og sådan en flygtig patogen viste sig at være virus. Dette ord blev brugt til at beskrive mikroskopiske partikler, hvis størrelse viste sig at være hundrede gange mindre end størrelsen af en bakteriecelle. De blev opdaget af den russiske videnskabsmand Dmitrij Iosifovich Ivanovsky i 1892, selvom navnet på den nye livsform blev givet noget senere.
Siden da begyndte udviklingen inden for videnskaben aktivt at dukke op, som allerede i det 20. århundrede blev kaldt virologi. Det var i dette århundrede, at mange vira blev opdaget, som viste sig at være årsagssammenhænge til gul feber, kopper, polio, akutte luftvejsinfektioner og influenza, HIV-infektion, kræft osv.
Det skal siges, at menneskeheden lærte om papillomavirusinfektion langt tilbage fra det 19. århundrede. Omtaler af kondylomer og vorter kan findes i værker af antikke græske læger (første århundrede f.Kr.). Det blev også bemærket der, at sygdommen overføres seksuelt. Men selve årsagen til kondylomer kunne ikke findes i yderligere to årtier.
Det var først i midten af det 20. århundrede, at det blev kendt, at årsagen til vortelignende udvækster på hud og slimhinder var en virus, da disse mikroskopiske partikler blev isoleret fra vorter og senere fra papillomer, der dannede sig på slimhinden i kønsorganerne. Men papillomavirus blev først isoleret i 1933 takket være den amerikanske virolog Richard Shope.
Videreudvikling af virologi som videnskab har vist, at der ikke findes én, men flere typer HPV. De kaldes HPV 6, HPV 18, HPV 35, HPV 69 osv. Nogle typer, der er kommet ind i menneskekroppen, slår rod, men manifesterer sig ikke på nogen måde. Næsten alle af os har dem, men vi har ikke mistanke om, at vi er bærere af virussen. Andre typer kan kaldes ikke bare parasitter, men fjender af mennesket, da de er i stand til at forårsage de farligste sygdomme.

