Medicinsk ekspert af artiklen
Nye publikationer
Human papillomavirus: struktur, livscyklus, hvordan det overføres, forebyggelse
Sidst revideret: 04.07.2025

Alt iLive-indhold gennemgås medie eller kontrolleres for at sikre så meget faktuel nøjagtighed som muligt.
Vi har strenge sourcing retningslinjer og kun link til velrenommerede medie websteder, akademiske forskningsinstitutioner og, når det er muligt, medicinsk peer reviewed undersøgelser. Bemærk at tallene inden for parentes ([1], [2] osv.) Er klikbare links til disse undersøgelser.
Hvis du mener, at noget af vores indhold er unøjagtigt, forældet eller på anden måde tvivlsomt, skal du vælge det og trykke på Ctrl + Enter.
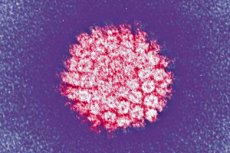
En af de mest almindelige infektioner er human papillomavirus. Lad os se på dens hovedtyper, risikoen for onkogenicitet, symptomer, diagnostiske og behandlingsmetoder.
HPV er en meget specifik infektion i forhold til menneskekroppen fra Papovaviridea-familien, dvs. papovirus i undergruppe A. Hver sjette person på planeten er bærer af den. Den lille termostabile patogen overlever godt i det ydre miljø og er resistent over for varmebehandling. Den har en høj evne til at inficere flerlags epitel: hud, slimhinder, cylindrisk epitel i lungerne, prostata og livmoderhalskanalen.
I dag kender medicinen mere end 120 serotyper af virussen, hvoraf 35 påvirker hud og slimhinder. Nogle serotyper er onkogene, det vil sige, at de er i stand til at forårsage kræftfremkaldende degeneration af berørte væv.
- Lav onkogenicitet – 6, 11, 42, 43, 44, 73.
- Høj onkogenicitet – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68.
Når virussen er kommet ind i menneskekroppen, spreder den sig gennem blodbanen, trænger ind i cellens DNA og forstyrrer dens normale funktion. Den inficerede celle begynder aktivt at dele sig og vokse, hvilket forårsager karakteristiske udvækster på det berørte område.
Ifølge medicinsk statistik er HPV-infektion mest almindelig, når den overføres under samleje. Alene i de sidste 7-10 år er antallet af smittede personer steget mere end 10 gange. Sygdommen kræver omfattende diagnostik og behandling.
Struktur human papillomavirus
HPV har små virioner uden membranskal, med en diameter på højst 30 nm. Det vil sige, at dens størrelse er 5 gange mindre end influenzavirus og HIV, som har en membranskal. Papillomavirussens genetiske materiale er DNA, som har omkring 8.000 basepar og mange proteinforbindelser. Genomet er et dobbeltstrenget molekyle pakket med histomer, det vil sige cellulære proteiner, der deltager i komprimeringen af DNA i cellekernen.
Virusgenerne koder for flere typer proteiner, som hver især udfører specifikke funktioner i sin livscyklus. Der skelnes mellem tidlige proteiner (E), som er ansvarlige for regulatoriske funktioner og proliferation af inficerede celler, og sene proteiner (L), som udfører strukturelle funktioner.
Følgende typer proteiner er ansvarlige for virussens struktur:
- E1-E8 – deltager i DNA-replikation, syntetiseres umiddelbart efter infektion. Manifesteres ved granularitet af huden, hvori de akkumuleres.
- L1-L2 – danner virussens struktur. De er ansvarlige for dannelsen af den ydre skal (kapsid), som trænger ind i epidermis' stratum corneum.
Særligt farlige er proteinstrukturer involveret i onkogenese:
- E6 – deaktiverer tumorsuppressoren p53 i raske celler, hvilket forårsager overdreven proliferation af cellulære strukturer. E6 fører til et kraftigt fald i p53 og degenerative processer.
- E7 – binder Rb, det vil sige en onkosuppressor, der er ansvarlig for at bremse de enzymatiske reaktioner ved ukontrolleret celledeling.
E6 og E7 fører til ukontrolleret cellevækst, hvilket forårsager tumordannelser. Samtidig stopper E2-proteinet denne patologiske proces, men denne evne går tabt umiddelbart efter, at genomet inficerer en menneskelig celle.
På grund af sin komplekse struktur er HPV vanskelig at dyrke i laboratoriet. Dette skyldes, at viruspartikler kun dannes i levende organismer eller komplekse organotypiske kulturer, der ligner menneskeceller.
Livscyklus human papillomavirus
Den infektionsmæssige proces og livscyklus for den humane papillomavirus er baseret på selvreproduktion af infektiøse virioner. I det normale forløb af den patologiske proces er der en tæt sammenhæng mellem replikationscyklussen for viralt DNA og livscyklussen for en inficeret celle i menneskekroppen. Papillomavirus forstyrrer replikationen af cellulært DNA og etablerer et program til reproduktion af sine egne inficerede celler med øget infektiøs aktivitet.
I processen med at hæmme replikationen er der stor sandsynlighed for at ændre infektionscyklussen og omdanne den til en ondartet tumor. Hvis livscyklussen forstyrres eller afbrydes, bliver produktionen af infektiøse virioner umulig.
I en inficeret celle findes HPV i to former:
- Episomal – placeret uden for kromosomerne i den inficerede celle, har en lav risiko for onkogenicitet.
- Integreret – viralt DNA er inkorporeret i cellekromosomet. Denne form er malign.
Afhængigt af den intracellulære infektionsform er følgende varianter af den infektiøse proces mulige:
- Latent (skjult) forløb – HPV i episomal form, men forårsager ikke patologiske forandringer og har ingen kliniske manifestationer.
- Papillomer er en infektion i episomal form. Antallet af celler i basallaget stiger, hvilket fører til forekomsten af hududvækster på forskellige lokalisationer.
- Dysplasi – virioner er i episomal og integreret form.
- Karcinom – virussen er i en integreret form. Atypiske celler fremkommer, hvilket indikerer udviklingen af maligne processer i kroppen.
Inkubationsperioden fra infektion til de første symptomers fremkomst kan variere fra en halv måned til flere år. I dette tilfælde kan flere genotyper udvikle sig i kroppen på samme tid. I nogle tilfælde forekommer selvhelbredelse inden for 6-12 måneder efter infektion, dvs. en forstyrrelse af viral DNA-replikation.
Hvordan overføres human papillomavirus?
HPV overføres fra en syg person til en rask. Smitte sker gennem tæt kontakt i hjemmet, under samleje eller under fødslen fra mor til barn.
Der er følgende måder, hvorpå infektion kan trænge ind i kroppen:
- Kontakt med inficeret hud eller slimhinder.
- Brug af personlige ejendele tilhørende en smittet person.
- At have patientens sko eller tøj på.
- Besøg i saunaer, svømmehaller og andre offentlige steder med høj luftfugtighed.
Ifølge medicinsk statistik er den mest almindelige måde at overføre HPV på ubeskyttet samleje. Infektion forekommer uanset typen af kontakt (vaginal, oral, anal). Virusset kommer ind i kroppen gennem mikroskader på slimhinderne og epidermis. Hvis der opstår udvækster i mundhulen, kan dette være tegn på infektion under et kys eller oralsex. Mænd smitter kvinder oftere. Infektion er kun mulig i nærvær af papillomer og vorter på kønsorganerne.
Når papillomatose smitter fra mor til barn, overføres den under fødslen eller når barnet passerer gennem fødselskanalen. Spædbarnet kan udvikle anogenitale vortelignende udvækster og kondylomer på den indre overflade af larynx og pharynx, hvilket komplicerer vejrtrækningsprocessen. Infektion kan også forekomme under amning. Virussens smitteveje i hjemmet er ekstremt sjældne. Dette skyldes, at infektionen ikke eksisterer i miljøet i lang tid.
Da human papillomavirus ikke er meget smitsom, forekommer infektion under påvirkning af visse faktorer:
- Nedsat immunforsvar.
- Overtrædelse af barrierefunktionerne i epidermis eller slimhinder.
- Forstyrrelse af tarm- eller vaginale mikrofloraer.
- STD (papillomatose er en sekundær infektion).
- Forværring af kroniske sygdomme.
- Hyppig stress eller skadelige arbejdsforhold.
- Manglende overholdelse af reglerne for personlig hygiejne.
- Brug af lægemidler, der undertrykker immunforsvaret.
I løbet af en persons liv kan vedkommende blive inficeret med flere genotyper af infektionen på samme tid. Virkningen af ovenstående faktorer fører til aktivering af infektionen. De inficerede celler begynder aktivt at formere sig, hvilket forårsager hududvækster af forskellig form og lokalisering.
 [ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
[ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
Immunitet
I dag er papillomatose en af de mest almindelige sygdomme. Mennesker med et stærkt immunforsvar kan være bærere af virussen i lang tid uden at vide det.
Det er immunsystemet, der fungerer som en faktor i at beskytte kroppen mod patogene mikroorganismer. En rettidig immunrespons fører til ødelæggelse af patogenet, som ikke har tid til at inficere epitelets basalceller.
Der er en række faktorer, der underminerer immunforsvaret og bidrager til infektion og aktivering af virussen:
- Hyppige luftvejsinfektioner og infektiøse og inflammatoriske læsioner i kroppen.
- Intens fysisk aktivitet.
- Psyko-emotionel stress og belastning.
- Hypotermi.
- Misbrug af alkohol, rygning og andre dårlige vaner.
Nedsat immunitet sikrer aktiv vækst af papillomatøse neoplasmer. For at forhindre dette anbefales det at tage immunmodulatorer og vitaminer, som fremmer en hurtig genopretning og eliminering af virussen fra kroppen.
Forebyggelse human papillomavirus
Det er meget lettere og vigtigere at forebygge enhver sygdom end at behandle den. Forebyggelse af human papillomavirus er baseret på en sund livsstil og styrkelse af immunforsvaret. Det er immunforsvaret, der spiller en afgørende rolle i fremkomsten af HPV-infektion. Når kroppens forsvar svækkes, svækkes det, hvilket skaber en gunstig baggrund for infektiøse læsioner.
Forebyggelse af papillomatose og andre sygdomme afhænger af disse enkle regler:
- Sund livsstil.
- Fravær af dårlige vaner.
- Korrekt afbalanceret ernæring.
- Beskyttet sex og en fast partner.
- Fravær af stress og andre følelsesmæssige chok.
- Rettidig behandling af eventuelle sygdomme.
- Vaccination.
- Regelmæssige forebyggende undersøgelser hos en læge.
Ovenstående anbefalinger vedrører det første forebyggelsesniveau. Der findes særlige vacciner til at forebygge infektion med HPV med høj kræftrisiko. De indeholder virale proteiner-antigener, under hvis indflydelse kroppen producerer specifikke antistoffer, der hjælper med at ødelægge infektionen, når den opstår.
Der er også sekundære forebyggende foranstaltninger, som omfatter: visuel og cytologisk screening for at detektere virussen og spore dynamikken i dens udvikling. Hvis resultaterne af disse tests er positive, ordineres patienten et omfattende sæt diagnostiske tests. Som regel er disse PCR, biopsi, kolposkopi og en række andre metoder.
Tertiær forebyggelse udføres i tilfælde af infektion med HPV med høj onkogen risiko. Patienten skal tage en celleprøve hver sjette måned i tre år efter infektion. Hvis resultaterne er negative, tages testen én gang om året resten af patientens liv.
Vaccination mod human papillomavirus
En af metoderne til at forebygge papillomatose er vaccination. Vaccination mod papillomavirus bruges til at forhindre infektion med HPV med høj kræftrisiko - disse er type 16 og 18. Vaccination anbefales at udføres før de første seksuelle kontakter, det vil sige i ungdomsårene fra 16 til 23 år.
Det skal tages i betragtning, at hvis virussen allerede er til stede i kroppen, er effekten af injektionen nul. Men mange forskere mener, at introduktionen af vaccinen til allerede inficerede patienter lindrer virusforløbet og fremskynder helingsprocessen.
Vaccination involverer vaccination med et af følgende lægemidler:
- Cervarix
En adsorberet rekombinant vaccine til forebyggelse af sygdomme forårsaget af human papillomavirus. Den indeholder en blanding af viruslignende partikler af stammerne 16 og 18. Lægemidlets effektivitet er baseret på dets adjuvanssystem. Giver krydsbeskyttelse af kroppen mod enhver manifestation af HPV, der kan detekteres cytologisk.
Når man gennemgår en fuld vaccination i henhold til en særlig tidsplan, fremmer lægemidlet dannelsen af specifikke antistoffer mod virussen i kroppen. Immunglobuliner påvises hos 100% af patienterne, der har gennemgået et vaccinationsforløb.
- Indikationer for brug: forebyggelse af livmoderhalskræft hos kvindelige patienter i alderen 10-25 år, forebyggelse af akutte og kroniske infektioner forbundet med humant papillomavirus, samt cellulære patologier, herunder udvikling af flade atypiske celler af ukendt ætiologi, cervikal intraepitelial neoplasi og præcancerøse tilstande hos patienter i alderen 10-25 år.
- Administrationsmetode: Vaccinen administreres i deltoidmusklen. Intravenøs og intradermal administration er kontraindiceret. Før vaccination skal præparatet testes organoleptisk og rystes grundigt for at opnå en uigennemsigtig hvid suspension. Medicinen administreres i tre trin med en enkelt dosis på 0,5 ml. For primærvaccination er vaccinationsprogrammet 0-1-6 måneder.
- Bivirkninger: smerter på injektionsstedet, øget træthed, svimmelhed, mave-tarm- og bevægeapparatforstyrrelser, allergiske hudreaktioner. Der er også risiko for anafylaktiske reaktioner.
- Kontraindikationer: overfølsomhed over for vaccinens komponenter, akut hypertermi, tilbagefald af kroniske sygdomme. Vaccination bør udføres med særlig forsigtighed i tilfælde af trombocytopeni og forstyrrelser i blodets koagulationssystem. Vaccinen er ikke egnet til behandling af eksisterende læsioner forårsaget af HPV type 16 og 18. Cervarix-injektioner udføres ikke under graviditet og amning. Der er ikke registreret tilfælde af overdosering.
Vaccinen fås i en enkeltdosissprøjte. Lægemidlet skal opbevares i køleskabet i tre år fra fremstillingsdatoen.
- Gardasil og Gardasil 9
Lægemidlet Gardasil er et antigensæt af papillomavirus af type 6, 11, 16 og 18. Det hjælper med at aktivere immunsystemet til at danne antivirale antistoffer og yde immunologisk beskyttelse af kroppen. Gardasil®9 er en 9-valent rekombinant vaccine mod human papillomavirus. Den er aktiv mod følgende infektionsstammer: 6, 11, 16, 18, 31, 33, 45, 52, 58. Begge vaccinationer giver krydsbeskyttelse mod genotyper, der ikke findes i lægemidlet: 31, 33, 35, 39, 45, 51, 52, 56, 58 og 59.
- Indikationer for brug: forebyggelse af infektion med human papillomavirus, forebyggelse af kræft- og præcancerøse tilstande i livmoderhalsen, vulva, anus, penis. Anbefales til vaccination af patienter fra 9 til 45 år.
- Brugsanvisning: Ryst flasken med opløsningen og kontroller for fremmedlegemer. Træk opløsningen op i en sprøjte og injicer intramuskulært i skulderdeltaet eller det anterolaterale lår. Efter proceduren skal patienten være under lægeligt opsyn i 30 minutter. Injektioner administreres i henhold til specielt udviklede skemaer. Standardskema 0-2-6 måneder, accelereret skema 0-1-4 måneder.
- Bivirkninger: kløe, hævelse og smerter på injektionsstedet, hovedpine, feber, besvimelse, anafylaksi, inflammatoriske processer i bækkenorganerne, tromboembolisme, urticaria, gastroenteritis osv. I tilfælde af overdosis øges sværhedsgraden af ovenstående reaktioner.
- Kontraindikationer: intolerance over for aktive komponenter, blodkoagulationsforstyrrelser, graviditet og amning, behandling med antikoagulantia.
Gardasil og Gardasil 9 fås som suspension i hætteglas med en dosis på 0,5 ml hver.
Ovenstående vacciner er certificerede og har bestået alle nødvendige kontroller. Vaccination udføres ambulant i overensstemmelse med reglerne for aseptik og antisepsis.
 [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
[ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
Brug af kondom for at forebygge HPV
Den primære HPV-smittevej er ubeskyttet sex med en smittet person. Kliniske studier har vist, at det er yderst effektivt at bruge kondom til at forebygge papillomavirus. Med denne præventionsmetode forekommer infektion i cirka 30 % af tilfældene. Risikoen for infektion under sex uden brug af kondom er 90 %. HPV-smitte gennem kondom forekommer oftere efter analsex, ikke vaginalsex.
Det skal også tages i betragtning, at patogene mikroorganismer er til stede i alle biologiske væsker i menneskekroppen: spyt, slim osv. Derfor, hvis en af partnerne har vækster, der er karakteristiske for sygdommen, på slimhinden i mundhulen, er infektion mulig ikke kun under oralsex, men også under kysse.
Hvad angår sex under behandling af papillomatose, er intime forhold mulige efter destruktive metoder til desinficering af papillomer, kondylomer eller vorter og efter et forløb med antiviral behandling for at undertrykke infektionens aktivitet. I dette tilfælde bør sex kun foregå med brug af barriereprævention for at forhindre gentagne tilbagefald eller infektion hos partneren.
Vejrudsigt
Human papillomavirus er en af de mest almindelige sygdomme med et latent forløb. Prognosen for denne patologi er gunstig ved infektion med stammer med lav og medium onkogenicitet. Hvis der var en infektion med HPV i den tredje gruppe (høj kræftfremkaldende stoffer), afhænger sygdommens udfald af dens tidlige diagnose og behandling.

