Medicinsk ekspert af artiklen
Nye publikationer
Medicin
Antipsykotika eller antipsykotika
Sidst revideret: 23.04.2024

Alt iLive-indhold gennemgås medie eller kontrolleres for at sikre så meget faktuel nøjagtighed som muligt.
Vi har strenge sourcing retningslinjer og kun link til velrenommerede medie websteder, akademiske forskningsinstitutioner og, når det er muligt, medicinsk peer reviewed undersøgelser. Bemærk at tallene inden for parentes ([1], [2] osv.) Er klikbare links til disse undersøgelser.
Hvis du mener, at noget af vores indhold er unøjagtigt, forældet eller på anden måde tvivlsomt, skal du vælge det og trykke på Ctrl + Enter.
Antipsykotika (neuroleptika) - en klasse af psykotrope lægemidler, der hovedsagelig anvendes til behandling af skizofreni. I øjeblikket er det almindeligt at skelne mellem to grupper (eller kategorier) af stoffer: typiske og atypiske antipsykotika. Nedenfor er data om de farmakologiske egenskaber, indikationer for udnævnelse og bivirkninger af terapi for hver af disse grupper af lægemidler.
Indikationer for udnævnelse af typiske antipsykotika
For øjeblikket er blandt de vigtigste indikationer for udnævnelsen af traditionelle neuroleptika i henhold til anbefalingerne fra autoritative forskere inden for psykofarmoterapi, følgende.
- Stimulering af psykomotorisk agitation og adfærdsmæssige lidelser, som skyldes udtalt psykotiske symptomer. I disse tilfælde viser anvendelsen af orale eller parenterale formuleringer med antipsykotisk virkning af både den globale (hlopromazin, levomepromazin, thioproperazin, zuclopenthixol) og selektiv - i form af virkningerne på hallucinatoriske-paranoid lidelse (haloperidol, trifluoperazin).
- Antiretroviral (forebyggende) terapi. Til dette formål administreres depotpræparater, især hos patienter med dårlig medicin compliance (haloperidoldecanoat, forlænget formular flupenthixol) eller lille eller mellemstor dosis lægemiddel til dezingibiruyuschego (antinegativnogo) virkning, af disse ressourcer, høje doser anvendes til lindring akutte psykotiske lidelser (flupenthixol, zuclopentixol). Med denne type behandling anbefales udpegelse af såkaldt lille antipsykotisk (thioridazin. Chlorprothixenum, sulpirid), psykotrop aktivitet, der består af en indvirkning på manifestationen af depressive stang og dissomnicheskie lidelse.
- Overvinde terapeutisk resistens over for atypiske antipsykotika ved håndtering af akutte psykotiske tilstande. Til dette formål anvendes sædvanligvis parenterale former for traditionelle antipsykotika med en global (chlorpromazin, levomepromazin osv.) Og selektiv (haloperidol) antipsykotisk virkning.
Disse lægemidler medfører forskellige bivirkninger, hvis art afhænger af egenskaberne af det enkelte farmakologiske profil. Antipsykotika med mere udtalt anticholinerge handling mere tilbøjelige til at forårsage akkomodationsforstyrrelser, forstoppelse, mundtørhed. Opbevaring af urin. Sedation er typiske antipsykotika med mere udtalt antihistaminvirkning og ortostatisk hypotension - blokerende midler a1-adrenoceptorer. Blokade typiske neuroleptika cholinerge og dopaminerge transmission nordrenergicheskoy kan føre til en række lidelser i den seksuelle sfære, såsom amenoré og dysmenoré, anorgasmi, galaktorré, hævelse og ømhed thorax kirtler, reduceret styrke. Bivirkninger i kønsdelene overvejende associeret med holino- adrenoceptorblokerende egenskaber og disse lægemidler, men også - med stigningen prolaktinsekretion grund af blokade af dopamin metabolisme. De mest alvorlige bivirkninger af typiske neuroleptika er brud på motorfunktionen. De er den mest almindelige grund til patienter at nægte medicin. For de tre vigtigste bivirkninger ved terapien associeret med indvirkningen på motorens sfære, indbefatter tidlig ekstrapyramidale syndrom, tardiv dyskinesi, og NSA.
Ekstrapyramidale syndromer er associeret, menes med blokaden af D2-receptorer i de basale ganglier. De omfatter dystoni, neuroleptisk parkinsonisme og akathisi. Manifestationer af en akut dystonisk reaktion (tidlig dyskinesi) udvikler pludselig hyperkinesi, oculogiske kriser, sammentrækninger af ansigts- og bagkroppens muskler, opisthotonus. Disse lidelser er dosisafhængige og forekommer ofte efter 2-5 dages behandling med højkvalitets neuroleptika, såsom haloperidol og fluphenazin. For at stoppe tidlig dyskinesi, reducer dosen af neuroleptik og ordiner anticholinergemidler (biperiden, triexyphenidyl). Sen dyskinesi involverer normalt halsens muskler og er i modsætning til den akutte dystonreaktion mindre egnet til behandling med antikolinergika. Til neuroleptisk parkinsonisme kendetegnet ved et fald i evnen til spontan motorfærdigheder, hypo- og amyma, rastløs tremor og stivhed. Disse symptomer er vigtige for at skelne fra udadtil tilsvarende negative forstyrrelser i skizofreni, repræsenteret ved følelsesmæssig fremmedgørelse, slag af påvirkning og anergi. For at rette op på disse bivirkninger viser brugen af antikolinergika, et fald i dosen af neuroleptik eller dens udskiftning med et atypisk antipsykotisk middel. Akathisia manifesteres af intern angst, manglende evne til at blive på ét sted i lang tid og behovet for konstant at bevæge dine hænder eller fødder. Til hjælp, brug anticholinergika såvel som centrale beta-blokkere (propranolol).
Sen dyskinesi manifesteres ufrivillige bevægelser af enhver muskelgruppe, oftere muskler i tungen og munden. Klinisk skelne en række af sine former: dyskinesi muskler i kinderne, tunge, mund (tilbagevendende reduktion af tyggemuskler, skabe indtryk af en mand grimasser, kan sproget uforvarende rage fra patientens mund); tardiv dystoni og tardiv akatisi (patienten udfører choreoathetoide bevægelser i hovedet, bagagerummet, over- og underarmene). Denne form for lidelser registreres hovedsageligt ved langvarig behandling med traditionelle antipsykotika og opdages hos ca. 15-20% af patienterne, der tog dem som vedligeholdelsest behandling. Sandsynligvis er risikoen for at udvikle symptomer på dyskinesi øget hos nogle patienter, da nogle af dem blev observeret i klinikken for skizofreni allerede før den "neuroleptiske æra". Desuden er tardiv dyskinesi beskrevet hos ældre kvinder og patienter med affektive lidelser. Det antages, at tardiv dyskinesi er forbundet med en stigning i antallet af dopaminreceptorer i striatum, selv om dens patogenese sandsynligvis er også involveret GABAerge og andre neurotransmittersystemer. Effektiv universel behandling af sådanne bivirkninger eksisterer ikke. Det foreslås, at administration af små doser af stærkt potente antipsykotiske antipsykotika, der besidder dopaminblokerende virkning eller E-vitamin, kan have en moderat gavnlig effekt i disse lidelser. Den mest effektive foranstaltning for tardiv dyskinesi er en reduktion i dosen af en typisk neuroleptisk eller dens erstatning med et atypisk antipsykotisk middel.
Malignt neuroleptisk syndrom, ifølge moderne data, observeres i ca. 0,5% af tilfælde af psykofarmakoterapi. Den sjældne hyppighed af forekomsten af en sådan livstruende komplikation kan formentlig forklares ved den udbredte introduktion af atypiske antipsykotika i praksis, da risikoen for NSA i behandlingen med disse lægemidler er ubetydelig. Det antages generelt, at hovedårsagen til udviklingen af NSA er den overdrevne blokade af det dopaminerge system i behandlingen med neuroleptika, især efter forøgelse af dosis af et højtydende antipsykotisk middel. De vigtigste symptomer på NSA er hypertermi, en stigning i skeletmuskelens og senreflekser, en krænkelse af bevidstheden med overgangen til koma. Blodprøven afslører leukocytose, en stigning i hastigheden af erythrocytsedimentering, aktiviteten af hepatiske transaminaser; i analysen af urin er tilstedeværelsen af albuminuri noteret. Overtrædelserne af vand- og elektrolytbalancen sker hurtigt, hvilket skaber forudsætningerne for dannelse af ødem i hjernen. ZNS er en akut tilstand, der kræver akut indlæggelse af patienten til intensiv infusionsterapi. Behandling af NSA er vigtigste hydrering og symptomatisk behandling. I denne situation kræver enhver form for antipsykotika øjeblikkelig tilbagetrækning. I nogle tilfælde har dopaminreceptoragonister (fx bromocriptin) eller muskelafslappende midler en positiv effekt, selv om deres effektivitet ikke er blevet undersøgt. Når du har fjernet NSA, bør du ikke genoptage at tage et antipsykotisk stof i mindst to uger. I fremtiden er det muligt at ordinere et lavpotentielt antipsykotisk middel, fortrinsvis en ny generation af lægemidler. Dosis af det nyligt foreskrevne middel bør øges meget omhyggeligt, overvåge tilstanden af vitale funktioner og laboratoriedata (blodprøver, urintest).
Typiske neuroleptika forårsager relativt sjældent farlige dødelige komplikationer. Manifestationer af overdosering er hovedsageligt forbundet med den enkelte profil af anti-adrenerge og anticholinerge virkninger af lægemidlet. Da disse midler har en stærk antiemetisk virkning, er gastrisk skylning indikeret for at fjerne dem fra kroppen, og ikke administrationen af emetik. Arteriel hypotension er som regel en følge af blokering af adrenoreceptorer, og det bør korrigeres ved indgift af dopamin og norepinephrin. Hvis hjertefrekvensen forstyrres, angives anvendelsen af lidokain.
Virkningsmekanisme og farmakologiske virkninger af typiske antipsykotika
Med udviklingen af psykofarmakologi blev der foreslået forskellige varianter af indflydelsen af antipsykotika på neuroreceptorer. Den primære er hypotesen om deres virkning på dopaminneurostrukturer (primært D2-receptorer) baseret på data om forstyrrelser i psykoser af normal dopaminmetabolisme i hjernens strukturer. Dopamin D2-receptorer er placeret i basalganglia, tilstødende kerne og cortex af frontalloberne, de spiller en ledende rolle i reguleringen af informationsstrømmen mellem cortex og thalamus.
Figur viser raffinerede præsentation af overtrædelser af dopamintransmissionen i kortikale og subkortikale regioner i hjernen og den rolle, disse lidelser i udviklingen af symptomer på skizofreni (tilpasset fra bogen af RV Jones, Buckley PF, 2006).
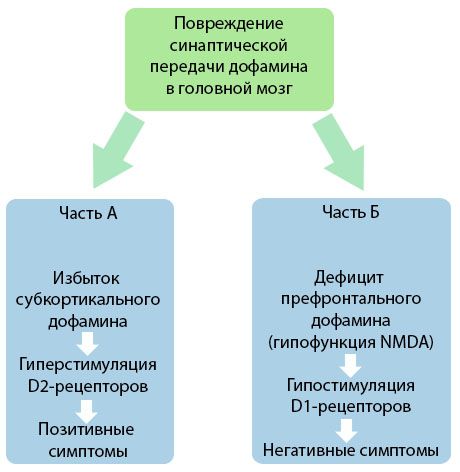
Del "A" repræsenterer den klassiske, dopamin tidlig teori postulerer overskud af dopamin i subkortikale områder hyperstimulation og D2-receptorer, hvilket fører til en produktiv symptomer. Del "B" demonstrerer den efterfølgende modernisering af teorien i begyndelsen af 90'erne. Sidste århundrede. Data opnået ved denne tid viste, at manglen på dopamin i receptorerne D; sammen med utilstrækkelig stimulering af disse receptorer i præfrontale cortex fører til udseendet af negative symptomer og kognitive underskud. Derfor, ifølge den nuværende forståelse, begge typer af forstyrrelser i den dopaminerge transmission - overflod og subkortikale dopaminmangel i det præfrontale cortex - er kumulative resultat af brud på synaptisk transmission i præfrontale og hypofunktion forbundet med N-methyl-N-aspartat. Også oprindeligt isoleret dopamin, blev senere identificeret og andre neurotransmittere involveret i patogenesen af skizofreni, såsom serotonin, gammaaminobutirovaya syre, glutamat, noradrenalin, acetylcholin og forskellige neuropeptider. Selvom rollen af disse mediatorer ikke er helt forstået, men med udviklingen af viden bliver det klart, at manifestationen af talrige neurokemiske forandringer i kroppen. Derfor, den kliniske effekt af antipsykotiske lægemiddelvirkninger er en sammenlægning af forskellige receptor-dannelse og føre til fjerne forstyrrelse af homeostase.
I de senere år har der i forbindelse med fremlæggelsen af den subtile biokemiske virkningsmekanisme for neuroleptika været en betydelig fremgang i forbindelse med fremkomsten af nye forskningsmetoder siden bindingen af radioisotop-ligander og scanning af PET. Især bestemmes den komparative styrke og tropicitet af lægemidler til binding til individuelle neuroreceptorer i forskellige regioner og strukturer i hjernen. Den direkte afhængighed af lægemidlets antipsykotiske effekt på styrken af dens blokeringsvirkning på forskellige dopaminerge receptorer er vist. For nylig skelnes fire typer af disse receptorer:
- D1 er hovedsagelig placeret i zonen af sort materie og striatum (den såkaldte nigrostrial region) såvel som det præfrontale område;
- D2 - i nigrostrial, mesolimbic områder og anterior hypofyse (prolactinsekretion);
- D3 (presynaptisk) - i forskellige strukturer i hjernen, kontrollerer dopaminerg aktivitet i henhold til loven om negativ feedback;
- D4 (presynaptisk) - hovedsagelig i de nigrostrial og mesolimbic regioner.
Men på nuværende tidspunkt kan betragtes som godtgjort ved det faktum, at det blokade D2-receptor forårsager udviklingen af antipsykotiske, sekundære sedative virkninger og ekstrapyramidale bivirkninger i andre kliniske manifestationer af blokade af denne receptor type er analgetisk og antiemetisk virkning af neuroleptika (nedsætte kvalme, opkastning resulterer i inhibering af opkastning centrum), og reduktion af væksthormon og en stigning i prolactin (neuroendokrine bivirkninger, herunder ha lactorrhea og menstruelle uregelmæssigheder). Langvarig blokade nigrostrialnyh D2-receptorer fører til deres overfølsomhed ansvarlig for udviklingen af tardive dyskinesier og "psykoser overfølsomhed." Mulige kliniske manifestationer af præsynaptisk blokade D3- og D4-receptorer er forbundet primært med den stimulerende virkning af neuroleptika. På grund af den delvise blokering af disse receptorer i nigrostrialnoy mezolimbokortikalnoy og aktiverende domæner og skarpe (kraftig, høj-niveau) neuroleptika i små doser kan stimulere, og ved høje doser inhiberer dopaminerg transmission.
I de senere år er interessen for serotonergiske hjernesystemers funktion, herunder serotoninreceptorer, steget kraftigt. Faktum er, at det serotonergiske system i forskellige dele af hjernen har en modulerende virkning på de dopaminerge strukturer. Især i den mesokortiske region hæmmer serotonin henholdsvis frigivelsen af dopamin, blokaden af postsynaptiske 5-HT-receptorer fører til en stigning i dopaminniveauer. Som det er kendt, er udviklingen af negative symptomer i skizofreni forbundet med hypofunktion af dopaminneuroner i de cerebrale cortex præfrontale strukturer. På nuværende tidspunkt er omkring 15 typer af centrale 5-HT-receptorer kendt. Det har eksperimentelt vist sig, at neuroleptika binder hovedsageligt til 5-HT-receptorerne i de tre første typer.
Ved 5-HT1a-receptorer har disse lægemidler hovedsagelig en stimulerende (agonistisk) virkning. Sandsynlige kliniske konsekvenser; intensivering af antipsykotisk aktivitet, nedsættelse af sværhedsgraden af kognitive lidelser, korrektion af negative symptomer, antidepressiv virkning og fald i antallet af ekstrapyramidale bivirkninger.
Det er væsentligt for antipsykotiske virkninger af 5-HT2-receptorer, navnlig til 5-HT2A-undertyper. De findes hovedsageligt i hjernebarken, og deres følsomhed hos patienter med skizofreni er øget. Med blokade af 5-HT2A receptoren bindingsevne af nye antipsykotika reducere alvorligheden af negative symptomer, forbedre kognitiv funktion, regulere søvn ved at øge den samlede varighed af slow wave (L-bølge) søvn faser, for at reducere aggressivitet og dæmpe depressive symptomer og migræne (opstår sosudisto hjerneforstyrrelser) hovedpine. På den anden side, kan blokade af 5-HT2A receptorer vinde hypotensive effekter og unormal ejakulation hos mænd.
Det menes, at udsættelse for neuroleptika til 5-HT2C-receptorer forårsager sedation (anxiolytiske) virkninger, øget appetit (ledsaget af en forøgelse i kropsvægt) og et fald i prolaktin.
5-HT3-receptorer findes overvejende i den limbiske region, og deres blokade udvikler primært en antiemetisk virkning og forbedrer også den antipsykotiske og anxiolytiske virkning.
Forekomst af Parkinson-lignende symptomer afhænger også af kraft af det blokerende lægemiddel til muskarine kolinerge receptorer. Holinoliticheskoe og dofaminblokiruyuschee handling til en vis grad er i gensidige relationer. Det er for eksempel kendt, at D2-receptorer i området nigrostrialnoy inhiberer frigivelsen af acetylcholin. Når blokade af mere end 75% D2-receptor nigrostrialnoy felt balance forstyrres til fordel for det cholinerge system. Dette er grunden til at korrigere indflydelse af neuroleptiske ekstrapyramidale bivirkninger af anticholinerge lægemidler (forskydninger). Chlorprothixen, clozapin og olanzapin har høj affinitet for muskarine receptorer og er praktisk taget uden ekstrapyramidale bivirkninger, da både blok cholinerge og dopaminerge receptorer. Haloperidol og phenothiaziner piperazin serien har en markant virkning på dopaminreceptorer, men meget lille effekt på cholin. Dette skyldes deres evne til at fremkalde ekstrapyramidale bivirkninger, som reduceres ved at anvende meget høje doser, når holinoliticheskoe indflydelse bliver mærkbar. Foruden at mindske dofaminblokiruyuschego handlinger på D2-receptorer nigrostrialnoy region og nivellering ekstrapyramidale bivirkninger, kan stærk cholinerg indflydelse forårsage forringelse af de kognitive funktioner, herunder mnestic lidelser og perifere bivirkninger (tørre slimhinder, sløret syn bolig, forstoppelse, urinretention, forvirring osv.). Tilstrækkeligt stærke blokerende neuroleptika udøver virkninger på histaminreceptorer type I, der er forbundet med som navnlig, sværhedsgraden af sedation og vægtøgning på grund af øget appetit. Antiallergiske og kløestillende virkning antipsykotika binder også med deres antihistaminegenskaber.
Foruden dopaminblokerende, antiserotonergiske, anticholinerge og antikolinerge virkninger har de fleste antipsykotika adrenolytiske egenskaber, dvs. Blokere både de centrale og perifere a1-adrenerge receptorer. Sådanne adrenoblokere, som chlorpromazin og chlorprotixen, har en udtalt beroligende virkning. Desuden er blokeringsvirkningen af disse lægemidler årsagen til neurovegetative bivirkninger (arteriel hypotension, takykardi osv.) Samt styrkelse af den antihypertensive virkning af adrenoblokere.
I arbejdet hos et stort antal forfattere gives data om bindingsstyrken (affinitet) af individuelle neuroleptika med forskellige typer neuroreceptorer.
Ifølge den neurokemiske profil kan typiske og atypiske antipsykotika blandt dem, der primært anvendes i klinisk praksis, betinges opdelt i seks grupper.
Den første gruppe omfatter selektive blokkere D2 og D4-receptor (sulpirid, amisudprid, haloperidol et al.) Af grupperne benzamid og butyrophenonderivater derivater. Små doser hovedsagelig på grund af blokade af præsynaptiske D4-receptorer de aktiverer dopaminerg neurotransmission og har en stimulerende (dezingibiruyuschee) virkning i store doser - blok D2-receptorer i alle hjerneområder, som klinisk manifesterer udtales antipsykotisk virkning samt ekstrapyramidale og endokrine (i lyset af prolaktinæmi) ved sideforstyrrelser.
Den anden gruppe indbefatter stærkt D2-receptorblokkere, samt lægemidler blokerer svagt eller moderat NT2a - 5 og 5-HT1A-receptorer (. Flupentixol, fluphenazin, zuclopenthixol et al), dvs. Hovedsageligt piperazinderivater af phenothiazin eller thioxanthener tæt på dem i den stereokemiske struktur. Som den første gruppe af lægemidler, neuroleptika har først og fremmest, en udtalt antipsykotisk (skarp) virkning, samt forårsager ekstrapyramidale virkninger og peochnye prolactinemia. I små doser har de en moderat aktiverende (psykostimulerende) virkning.
Den tredje gruppe består af; multivalente beroligende neuroleptika, udifferentierede de fleste neuroreceptorer. Disse lægemidler har en tydelig udtrykt blokeringsvirkning på dopaminreceptorer og forårsager også stærke adrenolitiske og chololinolytiske virkninger. Disse omfatter de fleste neuroleptika sedative primært alifatiske og piperidinderivater med phenothiazin, og tæt på dem i de stereokemiske struktur thioxanthener (chlorpromazin, levomepromazin, chlorprothixen et al.). Spektret psykotropisk aktivitet af disse lægemidler er domineret primært udtalt sedation primær der udvikler uanset den anvendte dosis og mild antipsykotisk virkning. Endvidere holinoliticheskogo denne gruppe af lægemidler som følge af den udtalte forårsage milde eller moderate ekstrapyramidale bivirkninger og neuroendokrine, men ofte føre til udvikling af ortostatisk hypotension og andre autonome reaktioner på grund udtrykte a1-adrenoceptor blokade.
Den fjerde gruppe omfatter neuroleptika, afbalanceret, dvs. Ligeligt blokering D2- og 5-HT2A-receptorer (sidstnævnte er noget mere) og moderat - .. A1-adrenoceptorer. Denne gruppe omfatter repræsentanter for den nye generation af atypiske antipsykotika (risperidon, ziprasidon, sertindol), med en anden kemisk struktur. Den neurokemiske virkningsmekanisme bestemmer deres selektive virkning primært på det mesolimbiske område af hjernen og mesokortikale. Sammen med en distinkt antipsykotisk virkning eller mangel på svage ekstrapyramidale bivirkninger (ved brug terapeutiske doser), milde eller moderate, og moderat prolactinemia adrenolytiske egenskaber (hypotensive reaktion), denne gruppe er i stand til at korrigere neuroleptika negative symptomer medieret ved stimulering af dopaminerg transmission i hjernen cortex.
Den femte gruppe består af polyvalente atypiske antipsykotika, tricykliske dibenzodiazepinovoy eller nær strukturen (clozapin, olanzapin og quetiapin). Ligesom narkotika fra den tredje gruppe blokkerer de undifferentielt de fleste neuroreceptorer. Imidlertid blokerer 5-HT2a-receptorer stærkere end D2- og D4-receptorer, især placeret i nigrostriøst område. Dette bestemmer den faktiske mangel eller svage ekstrapyramidale bivirkninger og mangel på forbundet med forøgede prolactin neuroendokrine bivirkninger, når udpræget antipsykotisk virkning og evnen til at reducere sværhedsgraden af negative symptomer. Derudover har alle stoffer i denne gruppe udtalt adrenolitiske og antihistaminegenskaber, som bestemmer beroligende og hypotensive virkninger. Clozapin og olanzapin har en temmelig udtalt blokerende virkning også på muskarinreceptorer og fører til udvikling af cholinolytiske bivirkninger.
Evnen til at blokere postsynaptiske dopaminerge receptorer med kompenserende forbedring af syntese og metabolisme af dopamin er således den eneste almindelige biokemiske egenskab for alle neuroleptika undersøgt i disse grupper.
Den sjette gruppe indbefatter hidtil det eneste atypiske antipsykotiske aripiprazol, som forholdsvis for nylig optrådte på det indenlandske psykofarmakologiske marked. Dette stof - partiel agonist af dopamin D2-receptor i øvrigt virker som en funktionel antagonist ved giperdofaminergicheskom tilstand og som en funktionel agonist ved gipodofaminergicheskom profil. Denne unikke receptorprofil af aripiprazol gør det muligt at reducere risikoen for ekstrapyramidale lidelser og hyperprolactinæmi, når den anvendes. Derudover virker aripiprazol som en partiel agonist af 5-HT1a-receptorer, og samtidig er det en antagonist af 5-HT2a-receptorer. Det antages, at denne interaktion med receptorer fører generelt til en afbalanceret funktion serotonin- og dopamin-systemer, men virkningsmekanismen aripiprazol kan betegnes som en stabiliserende dopamin-serotonin system.
Således giver det nuværende niveau af viden om neurokemiske mekanismer for virkningen af neuroleptika os mulighed for at foreslå en ny patogenetisk mere substantieret farmakodynamisk klassificering af denne gruppe af psykotrope lægemidler. Anvendelsen af denne klassificering gør det muligt at forudsige i høj grad spektret af psykotrop aktivitet, tolerabilitet og sandsynlige lægemiddelinteraktioner af et givet lægemiddel. Med andre ord bestemmer egenskaberne af præparatets neurokemiske aktivitet i høj grad egenskaberne ved dets kliniske aktivitet, som bør lede valget af et antipsykotisk lægemiddel til en bestemt patient.
Effektiviteten af enhver globale antipsykotiske virkninger af neuroleptika blev evalueret ved den såkaldte ækvivalent chlorpromazin, der er taget som 1. For eksempel haloperidol, chlorpromazin ækvivalent = 50. Dette betyder, at 1 mg antipsykotisk virkningsfuldhed sammenlignes med haloperidol 50 mg chlorpromazin. Baseret på denne klassifikation indeks udviklet, som åbner mulighed for tildeling af neuroleptika, har høj (ækvivalent chlorpromazin> 10,0), moderat (ækvivalent chlorpromazin = 1,0-10,0) og lav (ækvivalent chlorpromazin = 1,0) antipsykotisk aktivitet, kaldet PATENT. Typiske antipsykotiske lægemidler (første generation antipsykotika) for næsten et halvt århundrede, er meget udbredt i klinisk farmakoterapi. Spekteret af deres terapeutiske aktivitet indbefatter:
- en global antipsykotisk virkning i form af evne til differentielt og forskelligt at reducere de forskellige manifestationer af psykose:
- primær beroligende (hæmmende) virkning - medicinernes evne til hurtigt at stoppe psykomotorisk agitation;
- selektiv, selektiv antipsykotisk effekt, manifesteret i evnen til at påvirke individuelle symptomer: delirium, hallucinationer, disinhibition af drev osv.
- aktiverende (desinficerende, desinficerende, anti-auretisk) neurotrop virkning, manifesteret af udviklingen af ekstrapyramidale symptomer;
- somatotropisk virkning i form af udvikling af neuroendokrine og vegetative bivirkninger;
- depressor effekt, udtrykt i evnen af nogle antipsykotika til at forårsage depressive symptomer.
Effektiviteten af første generationens antipsykotika i behandlingen af ikke kun psykotiske lidelser, men også krænkelser i grænsepsykiatrien, er gentagne gange blevet bevist og ubestridelig. På trods af den høje frekvens af bivirkninger af terapi, når de ordineres, fortsætter de derfor med at blive anvendt i medicinsk praksis.
Atipichnыe antipsykotikum
Moderne retningslinjer indeholder data om fordelene ved at bruge anden generation af antipsykotika ved farmakoterapi. Udtrykket "atypisk" (et synonym - antipsykotika fra anden generation) er betinget og bruger det hovedsagelig til fordel for udpegning af en ny generation. Forberedelser af denne gruppe i sammenligning med traditionelle neuroleptika er mere effektive til at korrigere negative, affektive og kognitive lidelser, hvilket kombineres med bedre tolerabilitet og en lavere risiko for ekstrapyramidale symptomer. Forskelle i karakteren af den terapeutiske virkning af dette eller det pågældende middel mod en række atypiske antipsykotika forklarer som i gruppen af typiske neuroleptika sin individuelle profil af farmakologiske virkninger.
For at afklare mulighederne for psykofarmakoterapi atypiske antipsykotika er det tilrådeligt at fokusere på forberedelserne af denne gruppe, der er registreret i Rusland.
 [29], [30], [31], [32], [33], [34],
[29], [30], [31], [32], [33], [34],
Closapin (dizenzodiazepin)
Forfader til en gruppe af atypiske antipsykotika. Virkningsmekanismen for clozapin er karakteriseret ved en lille blokade af D2-receptorer med en samtidig høj antagonisme over for 5-HT2a-receptorer, a1, a2-adrenerge og H1-histaminreceptorer. Det har etableret sig som et effektivt antipsykotisk stof i tilfælde af modstand mod andre antipsykotika (et lægemiddel i reservegruppen) og er også indiceret til behandling af kronisk mani, psykotisk agitation, aggression. I hjemmepraksis er clozapin ofte ordineret for at opnå sedering og som hypnotisk hos psykotiske patienter. Det bør erkendes, at en sådan anvendelse af clozapin ikke svarer til dets hovedprofil af indikationer til anvendelse i terapi. Sandsynligvis bør holdningen til dette antipsykotiske lægemiddel som et præparat af sekundær betydning tages op til fornyet overvejelse, for i dag er det det eneste middel med påvist effekt hos resistente patienter.
Clozapin, i modsætning til typiske neuroleptika, forårsager ikke alvorlige ecstapramidforstyrrelser på grund af den ovenfor beskrevne lave affinitet for 02-receptorer. Det viste sig også, at det kan bruges til behandling af sen dystoni og alvorlig akatisi. I lyset af den lille risiko for udvikling af ZNS kan clozapin betragtes som et lægemiddel af valg hos patienter, som tidligere har haft denne komplikation.
Ikke desto mindre kan der ved behandling med clozapin udvikles en række alvorlige bivirkninger. De farligste af dem (selv med udnævnelsen af små doser) er agranulocytose, som forekommer hos 0,5-1,0% af patienterne. Andre vigtige bivirkninger, der kan opstå ved brug af lægemidlet, skal det bemærkes, døsighed, spytsekretion, og vægtøgning, som ofte øges ved tidspunktet for udnævnelsen af clozapin under indflydelse af den tidligere antipsykotisk behandling. Det bør også være opmærksom på muligheden for at udvikle sig med indtagelse af takykardi, arteriel hypotension og epileptiske anfald. Sandsynligheden for forekomst af anfald afhænger af dosis. Deres risiko øges væsentligt, hvis dosis clozapin overstiger 600 mg / dag. Udviklingen af anfald er ikke en kontraindikation for den yderligere administration af lægemidlet, men kræver en halv dosisreduktion og administration af antikonvulsive midler, såsom valproinsyre. Forebyggelse af bivirkninger ved behandling med clozapin indbefatter nøje overvågning af hvidblodbilledet samt EKG- og endokrine parametre.
I overdosis clozapin mulig depression af bevidsthed indtil udviklingen af koma, og symptomerne forbundet med de antikolinerge virkninger (takykardi, delirium), krampeanfald, respirationsdepression, ekstrapyramidale syndromer. Et dødeligt udfald kan forekomme, når der tages en dosis på over 2500 mg af lægemidlet.
 [35], [36], [37], [38], [39], [40], [41], [42],
[35], [36], [37], [38], [39], [40], [41], [42],
Risperidon
Et benzisoxazolderivat med høj affinitet for serotonin- og dopamin-Dj-receptorer med en dominerende effekt på serotoninsystemet. Lægemidlet har omfattende indikationer for anvendelse, herunder relief exacerbation, anti-tilbagefaldsterapi, behandling af den første psykotiske episode, korrektion af negative symptomer på skizofreni. Lægemidlets evne til at forbedre den kognitive funktion hos patienter med skizofreni bemærkes. Preliminære data er opnået, at risperidon også reducerer comorbide affektive symptomer hos patienter med skizofreni og kan være det valgte lægemiddel til behandling af bipolære affektive lidelser.
Bivirkninger af risperidonbehandling, især ekstrapyramidale lidelser, er dosisafhængige og forekommer oftere i en dosis på mere end 6 mg / dag. Andre bivirkninger omfatter kvalme, opkastning, angst, døsighed, forhøjet serumprolactinniveau. Langvarig brug af risperidon kan føre til en stigning i legemsvægt og udvikling af type 2 diabetes, men mindre sandsynligt end clozapin, olanzapin.
I tilfælde af overdosering, somnolens, epileptiske anfald, forlængelse af QT-intervallet og ekspansion af QRS-komplekset, er arteriel hypotension mulig. Tilfælde af dødeligt udfald i tilfælde af overdosering med risperidon er beskrevet.
Den utvivlsomme fordel ved lægemidlet er tilstedeværelsen af en flydende og hurtigt opløsende (sublingual) form, hvis anvendelse hurtigere indtagelsen af lægemidlet ind i patientens krop og letter kontrollen med dets indgivelse. Der er også en langvarig form af stoffet - et pulver til fremstilling af en suspension til intramuskulær injektion (constapperpiperidon i mikrosfærer). Det anbefales til understøttende behandling af skizofrene patienter, især for patienter med dårlig overensstemmelse. Det er nødvendigt at tage højde for det faktum, at det tager cirka tre uger at komme ind i blodbanen, så når patienten påbegyndes behandling med constipersperidon, skal patienten desuden tage den orale form af risperidon i mindst 3 uger efter den første injektion.
Olanzapin
Ved farmakologisk virkning ligner clozapin som pleyomorfnym receptorprofil har en betydelig affinitet for serotonin, muskarine, a1-adrenerge, histaminreceptorer. Den terapeutiske aktivitet af olanzapin har ligheder med virkningen af clozapin og risperidon ved påvirkning af de positive, negative og depressive symptomer på skizofreni. Imidlertid blev data opnået på større effektivitet af olanzapin, sammenlignet med andre atypiske antipsykotika hos patienter med første psykotisk episode og korrektion kognitive præstationer. Bemærk, at der i begyndelsen af behandlingen med tabletten form af lægemidlet kan dezingibiruyuschego hurtig fremkomst af virkningen med forøget uro og angst. Derfor er anvendelsen af injektionsformen af lægemidlet til behandling ved behandling af anfald ledsaget af svær psykomotorisk omrøring.
Olanzapin forårsager sjældent ekstrapyramidale lidelser eller tardiv dyskinesi, og de mest almindelige bivirkninger ved anvendelse er metaboliske lidelser og vægtøgning. Det blev fundet, at patienter i olanzapin ofte øget kolesterolniveau, plasmalipider og der er en prædisposition for type 2-diabetes, men lignende virkninger forekomme med samme frekvens hos patienter behandlet med olanzapin og clozapin. Men det opnåede data, at øget kropsmasse korrelerer med den positive reaktion på modtagelsen af olanzapin (dvs. Fungerer som en vigtig indikator for behandling), og bliver til fedme - kun 20-30% af patienter, der har scoret overvægt i behandling.
I tilfælde af overdosis er en beroligende virkning, giftig kololinolytisk virkning, epileptiske anfald, arteriel hypotension mulig. Til dato er der intet overbevisende bevis for at vurdere dødsrisikoen, hvis en overdosis af stoffet.
Quetiapin
Se dibenzotiazepinforbindelser. Dens receptorprofil er på mange måder ens i forhold til clozapin. Niveauet af binding af quetiapin til D2-receptorer er lavt (mindre end 50%) og kortsigtet, selv når der anvendes høje doser. Lægemidlet er effektivt til behandling af positive, negative og generelle symptomer på skizofreni. Der er tegn på succes i sin ansøgning i tilfælde af høj modstandsdygtighed over for terapi, og at forbedre effektiviteten af den kognitive funktion patienter, der giver ret til at anbefale det som en first-line antipsykotika til vedligeholdelsesbehandling af skizofreni. Endelig har quetiapin en moderat antidepressiv aktiverende virkning. Derfor er det angivet i terapien af depressive-vildfarlige angreb og lidelser i den nyligo-hypokondriacale cirkel.
Den etablerede høje thymotropiske aktivitet af quetiapin forklarer, at den er registreret som et middel til lindring og sekundær forebyggelse af depressive lidelser. Til behandling af maniske episoder inden for rammerne af bipolære lidelser af type I og II anvendes quetiapin som et yderligere middel. Manglen på injektionsformer begrænser dets brug til patienter med ophidset og aggressiv adfærd.
Quetiapin har en ret god tolerance, det giver næsten ikke ekstrapyramidale syndrom, undtagen når de maksimale doser anvendes. Quetiapin forårsager ikke hyperprolactinæmi, mindre ofte end olanzapin og clozapin, fører til en stigning i legemsvægt og nedsat glucosetolerance.
Ziprasidon
Har en unik profil af receptoraktivitet. At være en potent antagonist af 5HT2a-receptorer og D2-receptorer, er også en aktiv hæmmer for genoptagelse af serotonin og norepinephrin. Kliniske undersøgelser har vist en signifikant overlegenhed af ziprasidon i dets virkning på psykotiske symptomer og manifestationer af aggression sammenlignet med haloperidol. Der blev også opnået data om den positive virkning af ziprasidon på kognitive funktioner hos skizofrene patienter samt på comorbid affektive symptomer, indikatorer for social funktion. Ziprasidon tolereres sædvanligvis godt og forårsager ekstremt sjældent ekstrapyramidale syndrom, vægtforøgelse og metaboliske forstyrrelser. Ofte er der en forlængelse af QT-intervallet over 460 ms, så patienter, der modtager dette lægemiddel, er det tilrådeligt at gennemføre et EKG-studie inden udnævnelsen af lægemidlet og overvågning af overvågning under behandlingen. Det skal være særlig opmærksom på samtidig behandling (modtagelse antiarytmika), der kan QT-interval forlængelse forværre og forårsage hjertearytmi, ventrikelflimren.
Sertindol
Se derivater af phenylindol. Det har en høj funktionel antagonisme med hensyn til D2-, serotonin (især 5-HT2a-receptorer) og a1-adrenerge receptorer. Ifølge elektrokemiske undersøgelser hæmmer sertindol selektivt dopaminreceptorer i det ventrale segmentområde. Denne selektivitet giver efter al sandsynlighed en lav risiko for ekstrapyramidale syndromer og hyperprolactinæmi, når lægemidlet anvendes. Resultaterne af sammenlignende undersøgelser har vist, at sertindol er sammenlignelig med haloperidol i form af antipsykotisk aktivitet. Lægemidlet har en udtalt hæmmende virkning hos patienter med negative og depressive symptomer, som overstiger den tilsvarende virkning af rispolept. Der er også data, der bekræfter effektiviteten af sertindol til korrektion af kognitiv svækkelse hos patienter med skizofreni. Sertindol tolereres som regel godt af patienter, forårsager sjældent sjældenhed og anbefales derfor som et substitutionsmiddel til forekomsten af bivirkninger under behandling med andre moderne antipsykotika.
Af de alvorlige bivirkninger bemærkede lægemidlets evne til at forlænge intervallet af Q-T, hvilket kan føre til hjertearytmi. Ved analyser efter markedsføring blev det tydeligt, at den kardiologiske profil af sertindol ikke adskiller sig fra den anden generation af antipsykotika.
Aripiprazol
Kan sammenlignes med andre atypiske midler antipsykotisk aktivitet, men det har en større indvirkning på parametrene for skizofrene patienters kognitive funktion. Den unikke farmakologiske virkning af lægemidlet, en partiel agonist af D2-receptorer, bemærket ovenfor, gør det muligt at reducere risikoen for ekstrapyramidale syndromer og hyperprolactinæmi, når det anvendes.
 [43], [44], [45], [46], [47], [48]
[43], [44], [45], [46], [47], [48]
Amisulprid
De henviser til klassen af substituerede benzamider. Lægemidlet binder selektivt til undertype D2- og D3-dopaminerge receptorer har ingen affinitet for undertyper D1, D4- og D5- samt serotonin, histamin H1 og adrenerge a1-cholinerge receptorer. Når den anvendes i høje doser, blokerer den postsynaptiske D2-receptorer. I lave doser det vises dezingibiruyuschy virkning på grund af blokade af præsynaptisk D2- og D3-receptor og derfor kan anvendelse er også effektive til behandling af negative symptomer, selv om det er - ikke kombineret D2-receptor-antagonist og serotoninreceptorer. Resultaterne af en række undersøgelser indikerer en udtalt antipsykotisk aktivitet af lægemidlet, når der anvendes høje doser, hvilket er bedre end traditionelle lægemidler.
Bivirkninger af antipsykotisk terapi
Tabellen viser de vigtigste bivirkninger af terapi med atypiske antipsykotika.
|
Lægemidlet |
Ekstra-pyramidale |
Ledningsevne lidelse på EKG |
Metabolske lidelser (vægtforøgelse, stigning i glucose, kolesterol, triglycerider i blodet) |
||
|
Clozapin |
. |
++ |
++ |
++ - |
|
|
Risperidon |
++ |
+/- |
++ |
+/- |
|
|
Olanzapin |
+ |
+/- |
+++ |
++ |
+++ |
|
Quetiapin |
+/- |
+ |
+/- |
--- |
|
|
Ziprasidon |
+ |
++ |
+/- |
+/- |
+/- |
|
Sertindol |
++ |
- |
+/- |
- |
|
|
Ariliprazol |
- |
--- |
+/- |
- |
- |
|
Amisulprid |
++ |
+/- |
|||
Bemærk. Alvorlighed af bivirkninger: "+++" - høj: "++" - medium; "+" - lavt; "+/-" - tvivlsomt; "-" - er fraværende.
Ekstrapyramidale syndromer
En af hovedegenskaberne ved atypiske antipsykotika er, i modsætning til de traditionelle, deres lave evne til at forårsage ekstrapyramidale syndrom, hvilket var et gennembrud i at understøtte farmakoterapi af skizofreni. Som det fremgår af tabelens data, kan der imidlertid opstå sådanne symptomer, når der anvendes visse lægemidler i denne serie (risperidon, amisulprid), hvilket kræver særlig opmærksomhed, når de tildeles.
 [3], [4], [5], [6], [7], [8], [9], [10],
[3], [4], [5], [6], [7], [8], [9], [10],
EKG lidelser
Muligheden for at udvikle kardiologiske bivirkninger er et alvorligt problem ved brug af nogle moderne antipsykotika i terapi. I disse tilfælde er det en forlængelse af Q-T-intervallet, hvilket kan føre til arytmi. Ledningsforstyrrelse, især forlængelsen af Q-T-intervallet, observeres oftest med clozapin, sertindol, ziprasidon. Samtidig patologi i form af bradykardi, atrioventrikulær blokade, hypothyroidisme kan bidrage til forekomsten af denne komplikation ved behandlingen af de ovennævnte lægemidler. I øjeblikket anbefales EKG-overvågning cirka hver tredje måned hos patienter, der får vedligeholdelsesbehandling med atypiske antipsykotika.
Endokrine lidelser
På nuværende tidspunkt er den største bekymring evnen for atypiske antipsykotika at forårsage vægtforøgelse. Forøgelsen af kropsvægt, glukose, triglycerider i blodet kan føre til metaboliske lidelser og udviklingen af type 2 diabetes. Særlig omhyggelig og ugentlig overvågning af biokemiske parametre under behandlingen med clozapin og olanzapin er nødvendig. Ifølge J. Geddes et al. (2000), R.V. Jones, PF Buckley (2006), bør det anerkendes tilrådeligt at foretage en grundig undersøgelse af patienterne før ordination dem til en bestemt antipsykotisk moderne generation, da det er kendt, at metaboliske abnormiteter er mere almindelige hos patienter, der havde en familie historie, overvægt, lipid-spektret og hyperglykæmi før påbegyndelse af behandlingen. Overvågningsalgoritmen foreslået af P. V. Jones, PF Buckley (2006), indeholder flere punkter.
- Indsamling af anamnese og familiefaktorer vedrørende risikoen for metaboliske sygdomme.
- Registrering af kropsmasseindeks, EKG, blodtryk og puls før behandling.
- Indsamling af laboratoriedata (glukose, lipidspektrum, kolesterol) inden behandlingens start.
- Regelmæssig overvågning af kropsmasseindeks, vitale tegn under behandlingen.
- Kontrol af laboratoriedata under behandling.
Udseendet af hyperprolactinæmi i antipsykotisk terapi skyldes den centrale blokade af dopaminreceptorer i hypothalamus, hvilket fører til frigivelse af prolactin i hypofysenes anterior lob. Den hyppigste hyperprolactinæmi forekommer, når den behandles med olanzapin, risperidon og amisulprid.
Agranulocytose
En anden alvorlig komplikation af antipsykotisk terapi. Det kan ses med clozapin og olanzapin. Ifølge J. Geddes et al. (2000), blev han diagnosticeret i de første 3 måneder hos 1-2% af patienterne, der tog disse lægemidler. I den henseende anbefales en ugentlig blodprøve hos patienter, der tager disse lægemidler i løbet af de første 18 ugers behandling og månedlig overvågning i fremtiden. Det blev vist, at når dosen af de ovennævnte neuroleptika faldt, returnerede den kliniske blodprøve igen til normal. Samtidig skal det erkendes, at der i øjeblikket ikke er nogen klar strategi for patienter, der oplever bivirkningerne forbundet med en metabolisk lidelse. Udveksler oftest et atypisk antipsykotisk stof på en anden. Et andet lovende område bør være udnævnelsen af speciel korrigerende terapi, især brugen af lægemidlet bromocriptin til korrektion af hyperprolactinæmi. Ideel bør betragtes som en situation, hvor en patient med sådanne lidelser er helbredt med periodisk inddragelse af internister, især endokrinologer, kardiologer og andre specialister.
Afslutningsvis skal det bemærkes, at i henhold til ovennævnte algoritmer til udnævnelse og overvågning af ikke kun den mentale, men også den fysiske tilstand af patienter er andengenerationsmedicinere sikrere end typiske neuroleptika.
I øjeblikket udvikles en række antipsykotika. Forberedelser af den næste generation vil sandsynligvis have en anden virkningsmekanisme (for eksempel at have GABA-ergic profil) og vil kunne påvirke forskellige manifestationer af skizofreni, herunder de faktiske mangelforstyrrelser.
Opmærksomhed!
For at forenkle opfattelsen af information, er denne instruktion til brug af lægemidlet "Antipsykotika eller antipsykotika" oversat og præsenteret i en speciel form på grundlag af de officielle instruktioner til medicinsk brug af stoffet. Før brug skal du læse annotationen, der kom direkte til medicinen.
Beskrivelse er givet til orienteringsformål og er ikke vejledning til selvhelbredelse. Behovet for dette lægemiddel, formålet med behandlingsregimen, metoder og dosis af lægemidlet bestemmes udelukkende af den behandlende læge. Selvmedicin er farligt for dit helbred.

